МИНИСТЕРСТВО ПО РАЗВИТИЮ ИНФОРМАЦИОННЫХ ТЕХНОЛОГИЙ И КОММУНИКАЦИЙ РЕСПУБЛИКИ УЗБЕКИСТАН
ТАШКЕНТСКИЙ УНИВЕРСИТЕТ ИНФОРМАЦИОННЫХ ТЕХНОЛОГИЙ
Методическое пособие по курсу
«Безопасность жизнедеятельности»
«Оказание медицинской помощи при неотложных ситуациях»
для студентов обучающихся
по всем направлениям образования
Ташкент
Авторы: С.М. Абдуллаева, Н.Ю. Амурова, Е.А. Методическое пособие по курсу «Безопасность жизнедеятельности» Оказание медицинской помощи при неотложных ситуациях. /ТУИТ. 98 с. Ташкент, 2013
В методическом пособии систематизированы основные сведения, касающиеся понятий, клинических признаков различных повреждений и возможных осложнений, а также оказания первой медицинской помощи и способов эвакуации. Изложены принципы и методы общего ухода за больными и пострадавшими на догоспитальном этапе.
Введение
В результате возникновения и развития любой чрезвычайной ситуации могут появиться пострадавшие или человечески жертвы. Характер чрезвычайной ситуации не позволяет заранее подготовить ресурсы необходимые для оказания первой медицинской помощи (медицинский персонал, медикаменты, лечебные учреждения, специализированный транспорт). В настоящее время применение новых видов машин, энергии и технологий увеличивает количество травм в быту и на производстве, поэтому стоит вопрос актуальности оказания первой доврачебной медицинской помощи. Характер первой помощи зависит от состояния человека, пострадавшего в чрезвычайной ситуации (аварии, катастрофе, экологическом или стихийном бедствии, применении противником современных средств поражения), определяется непосредственно на месте поражения или вблизи от него и требует использования подручных средств.
Своевременно и правильно оказанная первая медицинская помощь спасает человеческую жизнь и предупреждает развитие неблагоприятных исходов. Но для того, чтобы не использовать первую доврачебную помощь нужно соблюдать по максимуму меры безопасности, при нахождении на производстве, отдыхе, работе, в местах, где существует опасность причинения вреда человеческому здоровью. Бывают случаи, когда для спасения жизни человека требуется немедленная транспортировка в ближайший пункт скорой помощи, или же в любое ближайшее медицинское учреждение, в котором окажут профессиональную первую помощь. Обычно это бывает при дорожно-транспортных происшествиях, сердечных приступах, и ослабленном состоянии организма, когда требуются профессиональные средства поддержания жизни человека и медицинские препараты. Поэтому ставится вопрос актуальности и важности проблемы оказания медицинской помощи.
ГЛАВА 1. ПЕРВАЯ ДОВРАЧЕБНАЯ ПОМОЩЬ ПОСТРАДАВШИМ. ОБЩИЕ ТРЕБОВАНИЯ
Первая медицинская помощь (ПМП) – это комплекс мероприятий, направленных на восстановление или сохранение жизни и здоровья пострадавшего. Ее должен оказывать тот, кто находится рядом с пострадавшим (взаимопомощь), или сам пострадавший (самопомощь) до прибытия медицинского персонала.
1.1 Основными задачами ПДНП являются:
а) проведение необходимых мероприятий по ликвидации угрозы для жизни пострадавшего;
б) предупреждение возможных осложнений;
в) обеспечение максимально благоприятных условий для транспортировки пострадавшего. Первая помощь пострадавшему должна оказываться быстро и под руководством одного человека, так как противоречивые советы со стороны, суета, споры и растерянность ведут к потере драгоценного времени. Вместе с тем вызов врача или доставка пострадавшего в медпункт (больницу) должны быть выполнены незамедлительно.
Алгоритм действий по спасению жизни и сохранению здоровья пострадавшего должен быть следующим:
а) применение средств индивидуальной защиты спасателем (при необходимости, в зависимости от ситуации);
б) устранение причины воздействия угрожающих факторов (вывод пострадавшего из загазованной зоны, освобождение пострадавшего от действия электрического тока, извлечение утопающего из воды и т.д.);
в) срочная оценка состояния пострадавшего (визуальный осмотр, справиться о самочувствии, определить наличие признаков жизни);
г) позвать на помощь окружающих, а также попросить вызвать «скорую»;
д) придание пострадавшему безопасного для каждого конкретного случая положения;
е) принять меры по устранению опасных для жизни состояний (проведение реанимационных мероприятий, остановка кровотечения и т.д.)
ж) не оставлять пострадавшего без внимания, постоянно контролировать его состояние, продолжать поддерживать жизненные функции его организма до прибытия медицинских работников.
1.2 Умения при оказании первой медицинской помощи.
• оценивать состояние пострадавшего, диагностировать вид, особенности поражения (травмы), определять вид необходимой первой медицинской помощи, последовательность проведения соответствующих мероприятий;
• правильно осуществлять весь комплекс экстренной реанимационной помощи, контролировать эффективность и при необходимости корректировать реанимационные мероприятия с учетом состояния пострадавшего;
• останавливать кровотечение путем наложения жгута, давящих повязок и др.; накладывать повязки, косынки, транспортные шины при переломах костей скелета, вывихах, тяжелых ушибах;
• оказывать помощь при поражениях электрическим током, в том числе в экстремальных условиях (на опорах ЛЭП и пр.), при утоплениях, тепловом, солнечном ударе, при острых отравлениях;
• использовать подручные средства при оказании ПДНП, при переносе, погрузке, транспортировке пострадавшего;
• определить необходимость вызова скорой медицинской помощи, медицинского работника, эвакуировать пострадавшего попутным (неприспособленным) транспортом, пользоваться аптечкой скорой помощи.
ГЛАВА 2. ВИДЫ ОКАЗАНИЯ ПЕРВОЙ ДОВРАЧЕБНОЙ МЕДИЦИНСКОЙ ПОМОЩИ.
2.1. Принципы и методы реанимации
Клиническая реаниматология (от лат. re — вновь, anima — жизнь) тесно связана с физиологией, патологической анатомией, хирургией, терапией и другими медицинскими специальностями. Ее задача — изучение механизмов тех процессов, которые происходят в организме при умирании, при развитии терминального состояния.
Установлено, что организм человека продолжает жить некоторое время и после остановки дыхания и сердечной деятельности, однако при этом прекращается поступление к клеткам кислорода, без которого невозможно существование живого организма. Различные ткани по-разному реагируют на отсутствие поступления к ним крови и кислорода, и гибель их происходит не в одно и то же время. Поэтому своевременное восстановление кровообращения и дыхания при помощи комплекса мероприятий, называемых реанимацией, может вывести больного из терминального состояния.
Терминальные состояния могут быть следствием различных причин: шока, инфаркта миокарда, массивной кровопотери, закупорки дыхательных путей или асфиксии, электротравмы, утопления, заваливания землей и т. д. В терминальном состоянии выделяют три фазы, или стадии: 1) предагональное состояние; 2) агония; 3) клиническая смерть.
В предагональном состоянии сознание больного еще сохраняется, но оно спутано. Артериальное давление падает до нуля, пульс резко учащается и становится нитевидным, дыхание поверхностное, затрудненное, кожные покровы бледные.
Во время агонии артериальное давление и пульс не определяются, глазные рефлексы (роговичный; реакция зрачка на свет) исчезают, дыхание приобретает характер заглатывания воздуха.
Клиническая смерть — кратковременная переходная стадия между жизнью и смертью продолжительностью 3-6 мин. Дыхание и сердечная деятельность отсутствуют, зрачки расширены, кожные покровы холодные, рефлексов нет. В этот короткий период еще возможно восстановление жизненных функций при помощи реанимации. В более поздние сроки наступают необратимые изменения в тканях, и клиническая смерть переходит в биологическую, истинную. Клиническая смерть отличается от биологической отсутствием трупных пятен и окоченения.
При терминальном состоянии — независимо от его причины — в организме происходят общие изменения, без уяснения которых невозможно понять сущность и смысл методов реанимации. Эти изменения затрагивают все органы и системы организма (мозг, сердце, обмен веществ и т. д.) и возникают в одних органах раньше, в других — позже. Учитывая, что органы продолжают жить некоторое время даже после остановки дыхания и сердца, при своевременной реанимации удается добиться эффекта оживления больного.
Наиболее чувствительна к гипоксии (низкое содержание кислорода в крови и тканях) кора головного мозга, поэтому при терминальных состояниях раньше всего выключаются функции высшего отдела центральной нервной системы — коры головного мозга: человек теряет сознание. Если продолжительность кислородного голодания превышает 3-4 мин, то восстановление деятельности этого отдела центральной нервной системы становится невозможным. Вслед за выключением коры возникают изменения и в подкорковых отделах мозга. В последнюю очередь погибает продолговатый мозг, в котором находятся автоматические центры дыхания и кровообращения. Наступает необратимая смерть мозга.
Нарастающая гипоксия и нарушение функций мозга в терминальном состоянии приводят к расстройству деятельности сердечно-сосудистой системы. В предагональном периоде резко падает насосная функция сердца и уменьшается количество выбрасываемой им крови — так называемый сердечный выброс. Уменьшение кровоснабжения органов и особенно мозга ускоряет развитие необратимых изменений. Благодаря наличию в сердце собственной системы автоматизма его сокращения могут продолжаться довольно длительное время. Однако эти сокращения малоэффективны: наполнение пульса падает, он становится нитевидным; артериальное давление резко снижается, а затем перестает определяться. В дальнейшем значительно нарушается ритм сокращений сердца, и сердечная деятельность прекращается.
В начальной фазе терминального состояния — предагонии — дыхание учащается и углубляется. В период агонии наряду с падением артериального давления дыхание становится неравномерным, поверхностным и, наконец, совсем прекращается — наступает терминальная пауза.
В терминальном состоянии в организме наблюдаются резкие сдвиги в обмене веществ. Они выражаются, прежде всего, в снижении окислительных процессов, что приводит к накоплению в организме органических кислот (молочной и пировиноградной) и углекислоты. В результате нарушается кислотно-щелочное равновесие организма. В норме реакция крови и тканей организма нейтральная. Затухание окислительных процессов в период терминального состояния сдвигает реакцию в кислую сторону — возникает ацидоз.
После выхода организма из состояния клинической смерти вначале восстанавливается деятельность сердца, затем самостоятельное дыхание, и лишь в дальнейшем, когда исчезнут резкие изменения в обмене веществ и кислотно-щелочном состоянии, может восстановиться функция мозга. Период восстановления функции коры головного мозга наиболее продолжителен. Даже после кратковременной гипоксии и клинической смерти (менее минуты) сознание может длительно отсутствовать.
Основные задачи реанимации больного в состоянии клинической смерти — борьба с гипоксией и стимуляция угасающих функций организма. По степени срочности реанимационные мероприятия можно подразделить на две группы: поддержание искусственного дыхания и искусственного кровообращения и проведение интенсивной терапии, направленной на восстановление самостоятельного кровообращения и дыхания, нормализацию функций центральной нервной системы, печени, почек, обмена веществ.
2.2. Сердечно-легочная реанимация
Сердечно-легочная реанимация (слр) — комплекс основных и специализированных (медикаментозных и т. д.) мероприятий по оживлению организма. Выживаемость зависит от трех главных факторов:
1. Раннее распознавание остановки кровообращения.
2. Немедленное начало основных мероприятий.
3. Вызов реанимационной бригады для проведения специализированных реанимационных мероприятий.
Последовательность выполнения основных мероприятий СЛР:
1. Оценить место происшествия с точки зрения безопасности для оказывающего помощь.
2. Констатировать отсутствие реакций на внешние раздражители (отсутствие сознания).
3. Убедиться в отсутствии внешнего дыхания и пульса на сонной артерии.
4. Правильно уложить реанимируемого на твердую ровную поверхность ниже уровня поясницы того, кто будет выполнять реанимацию.
5. Обеспечить проходимость верхних дыхательных путей.
6. Нанести прекардиальный удар (при внезапной остановке сердца: электротравма, утопление и др).
7. Проверить наличие самостоятельного дыхания и пульса.
8. Вызвать помошников и реанимационную бригаду.
9. Если самостоятельное дыхание отсутствует, начать искусственную вентиляцию легких (ИВЛ) — выполнить два полных выдоха «рот-ко-рту» (рис. 1).
10. Проверить наличие пульса на сонной артерии (два пальца положить на сонную артерию).
11. Начать непрямой массаж сердца в сочетании с ИВЛ и продолжать их до прибытия реанимационной бригады.
Когда прекращать реанимационные мероприятия? По прибытию реанимационной бригады или до появления достоверных признаков биологической смерти.
Исключения, когда имеет смысл продолжать СЛР:
• реанимация ребенка;
• гипотермия (когда констатировать смерть нельзя до проведения активного согревания);
• утопление (особенно в холодной воде);
• повторная остановка сердца после восстановления сердечной деятельности.
Фундаментальное значение трех важнейших приемов сердечно-легочной реанимации в их логической последовательности сформулировано в виде “Правила АВС”:
А – обеспечение проходимости дыхательных путей.
В – проведение искусственного дыхания.
С – восстановление кровообращения.
Современная методика оживления больных и пострадавших основана на том, что имеет три преимущества перед другими, ранее применяемыми методами, основанными на изменении объема грудной клетки, а именно:
а) в выдыхаемом воздухе "донора'' содержание кислорода достигает 17%, достаточного для усвоения легкими пострадавшего;
б) в выдыхаемом воздухе содержание углекислого газа - до 4%. Указанный газ, поступая в легкие пострадавшего, возбуждает его дыхательный центр в центральной нервной системе и стимулирует восстановление спонтанного (самостоятельного) дыхания.
в) по сравнению с другими приемами обеспечивает больший объем поступающего воздуха в легкие пострадавшего.
Единственный недостаток метода искусственной вентиляции легких методом "донора" заключается в наличии психологического барьера - тяжело заставить себя дышать в рот или в нос другому, порой чужому и незнакомому человеку, особенно если предварительно у того возникла рвота. Этот барьер надо преодолеть в любом случае, во имя спасения жизни умирающего человека.
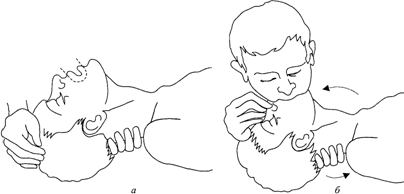
Рис. 1. Искусственная вентиляция легких методом «рот-ко-рту»:
а — положение головы пострадавшего; б — вдувание воздуха через рот
1. Придать больному соответствующее положение: уложить на твердую поверхность, на спину положив под лопатки валик из одежды. Голову максимально закинуть назад.
2. Открыть рот и осмотреть ротовую полость. При судорожном сжатии жевательных мышц для его открытия применить нож, отвертку, ложку и т.д. Очистить ротовую полость от слизи и рвотных масс намотанным на указательный палец носовым платком. Если язык запал – вывернуть тем же пальцем (рис. 2).

Рис.2. Освобождение полости рта и глотки от инородных тел,
слизи и рвотных масс:
а — ручным способом; б — с помощью отсоса-груши
3. Встать с правой стороны. Левой рукой, придерживая голову пострадавшего в запрокинутом положении, одновременно прикрывают пальцами носовые ходы. Правой рукой следует выдвинуть вперед и вверх нижнюю челюсть. При этом очень важна следующая манипуляция:
а) большим и средним пальцами придерживают челюсть за скуловые дуги;
б) указательным пальцем приоткрывают ротовую полость;
в) кончиками безымянного пальца и мизинца (4 и 5 пальцы) контролируют удары пульса на сонной артерии.
4. Сделать глубокий вдох, обхватив губами рот пострадавшего и произвести вдувание. Рот предварительно с гигиенической целью накрыть любой чистой материей.
В момент вдувания глазами контролировать подъем грудной клетки.
Частота дыхательных циклов 12-15 в 1 минуту, т.е. одно вдувание за 5 секунд.
Разумеется, дыхание «рот-ко-рту» создает значительные гигиенические неудобства. Избежать непосредственного соприкосновения со ртом больного можно, вдувая воздух через марлевую салфетку, платок или любую другую неплотную материю. При данном методе вентиляции легких можно использовать воздуховоды (рис.3).
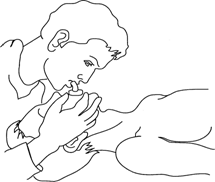
Рис. 3. Искусственная вентиляция легких через воздуховод
 При использовании
метода дыхания «рот-к-носу» вдувание воздуха производится через нос. При этом рот пострадавшего
должен быть закрыт рукой, которой одновременно смещают челюсть кверху для
предупреждения западения языка (рис. 4).
При использовании
метода дыхания «рот-к-носу» вдувание воздуха производится через нос. При этом рот пострадавшего
должен быть закрыт рукой, которой одновременно смещают челюсть кверху для
предупреждения западения языка (рис. 4).
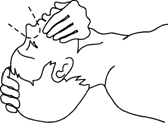
Рис. 4. Искусственная вентиляция легких методом «рот-к-носу»:
а — положение головы пострадавшего; б — вдувание воздуха через нос
При появлении признаков самостоятельного дыхания у пострадавшего ИВЛ сразу не прекращают, продолжая до тех пор, пока число самостоятельных вдохов не будет соответствовать 12-15 в I минуту. При этом, по возможности синхронизируют ритм вдохов с восстанавливающимся дыханием у пострадавшего.
Искусственная вентиляция легких при помощи ручных респираторов. Вначале необходимо обеспечить проходимость дыхательных путей, как было описано ранее, и ввести воздуховод. На нос и рот больного плотно накладывают маску. Сжимая мешок, производят вдох (рис.5). Выдох осуществляется через клапан мешка, при этом его продолжительность в 2 раза больше, чем продолжительность вдоха.
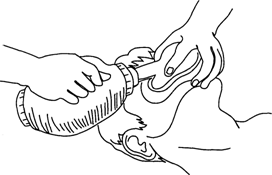
Рис. 5. Проведение искусственной вентиляции легких при помощи ручного мешка-респиратора
При всех способах искусственной вентиляции легких необходимо оценивать ее эффективность по экскурсии грудной клетки. Ни в коем случае нельзя начинать искусственное дыхание, не освободив дыхательные пути (рот и глотку) от инородных тел или пищевых масс!
Длительная вентиляция легких при помощи перечисленных методов невозможна, она служит лишь для оказания первой помощи и помощи во время транспортировки. Поэтому, не прекращая реанимации — массажа сердца и искусственного дыхания — следует вызвать «скорую помощь» или перевезти больного в лечебное учреждение для оказания квалифицированной помощи.
2.3. Непрямой массаж сердца
Прекращение деятельности сердца может произойти под влиянием самых различных причин (при утоплении, удушении, отравлении газами, поражении электрическим током и молнией, кровоизлиянии в мозг, инфаркте миокарда и других заболеваниях сердца, тепловом ударе, кровопотере, прямом ударе в область сердца, ожогах, замерзании и др.) и в любой обстановке — в больнице, зубоврачебном кабинете, дома, на улице, на производстве. В любом из этих случаев в распоряжении лица, производящего реанимацию, имеется лишь 3-4 мин для постановки диагноза и восстановления кровоснабжения мозга. Различают два вида прекращения работы сердца: асистолию (истинная остановка сердца) и фибрилляцию (трепетание) желудочков, когда определенные волокна мышцы сердца сокращаются хаотично, некоординированно. Как в первом, так и во втором случае сердце перестает «качать» кровь, и кровоток в сосудах прекращается.
Основными симптомами остановки сердца, которые позволяют быстро поставить диагноз, являются:
• потеря сознания;
• отсутствие пульса, в том числе на сонных и бедренных артериях;
• отсутствие сердечных тонов;
• остановка дыхания;
• бледность или синюшность кожи и слизистых оболочек;
• расширенные зрачки;
• судороги, которые могут появиться в момент потери сознания и быть первым заметным окружающим симптомом остановки сердца.
Эти симптомы убедительно свидетельствуют об остановке кровообращения и о том, что нельзя терять ни секунды на дополнительное обследование (измерение артериального давления, определение частоты пульса) или поиски врача, а необходимо немедленно приступить к реанимации — массажу сердца и искусственному дыханию. Следует помнить о том, что массаж сердца всегда должен проводиться одновременно с искусственным дыханием, в результате которого циркулирующая кровь снабжается кислородом. В противном случае реанимация бессмысленна.
Техника наружного массажа сердца. Смысл наружного массажа состоит в ритмичном сжимании сердца между грудиной и позвоночником. При этом кровь изгоняется из левого желудочка в аорту и поступает, в частности, в головной мозг, а из правого желудочка — в легкие, где насыщается кислородом. После того, как давление на грудину прекращается, полости сердца вновь заполняются кровью (рис. 6).
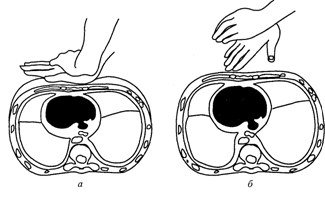
Рис. 6. Механизм наружного массажа сердца:
а — искусственная систола (сокращение сердца);
б — диастола (расслабление сердца и заполнение желудочков кровью)
Показаниями к массажу сердца являются все случаи остановки сердца. Сердце может перестать сокращаться от различных причин: спазма коронарных сосудов, острой сердечной недостаточности, инфаркта миокарда, тяжелой травмы, поражения молнией или электрическим током и т.д. Признаки внезапной остановки сердца - резкая бледность, потеря сознания, исчезновение пульса на сонных артериях, прекращение дыхания или появление редких, судорожных вдохов, расширение зрачков. Существуют два основных вида массажа сердца: непрямой, или наружный (закрытый), и прямой, или внутренний (открытый).
Непрямой массаж сердца основан на том, что при нажатии на грудь спереди назад сердце, расположенное между грудиной и позвоночником, сдавливается настолько, что кровь из его полостей поступает в сосуды. После прекращения надавливания сердце расправляется и в полости его поступает венозная кровь.
Непрямым массажем сердца должен владеть каждый человек. При остановке сердца его надо начинать как можно скорее. Наиболее эффективен массаж сердца, начатый немедленно после остановки сердца.
Эффективность кровообращения, создаваемого массажем сердца, определяется по трем признакам: возникновению пульсации сонных артерий в такт массажу, сужению зрачков и появлению самостоятельных вдохов. Эффективность непрямого массажа сердца обеспечивается правильным выбором места приложения силы к грудной клетке пострадавшего (нижняя половина грудины тотчас над мечевидным отростком). Руки массирующего должны быть правильно расположены (рис. 7 проксимальную часть ладони одной руки устанавливают на нижней половине грудины, а ладонь другой помещают на тыл первой, перпендикулярно к ее оси; пальцы первой кисти должны быть слегка приподняты и не оказывать давления на грудную клетку пострадавшего).
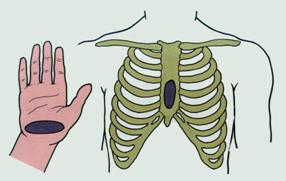
Рис.7. Место соприкосновения руки и грудины при непрямом массаже сердца
Они должны быть выпрямлены в локтевых суставах. Производящий массаж должен стоять достаточно высоко (иногда на стуле, табурете, подставке, если больной лежит на высокой кровати или на операционном столе), как бы нависая своим телом над пострадавшим и оказывая давление на грудину не только усилием рук, но и весом своего тела. Сила нажатия должна быть достаточной, для того чтобы сместить грудину по направлению к позвоночнику на 4-6 см (рис. 8).
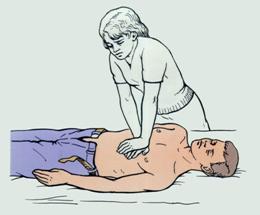
Рис. 8. Положение больного и оказывающего помощь при непрямом массаже сердца.
Темп массажа должен быть таким, чтобы обеспечить не менее 60 сжатий сердца в 1 мин.
У детей массаж сердца следует проводить лишь одной рукой, а у детей грудного возраста — кончиками двух пальцев с частотой 100-120 надавливаний в минуту. Точка приложения пальцев у детей до 1 года — у нижнего конца грудины.
При проведении реанимации двумя лицами массирующий сдавливает грудную клетку 5 раз с частотой примерно 1 раз в 1 секунду, после чего второй оказывающий помощь делает один энергичный и быстрый выдох изо рта в рот или в нос пострадавшего (рис.9). В 1 мин осуществляется 12 таких циклов. Если реанимацию проводит один человек, то указанный режим реанимационных мероприятий становится невыполнимым; реаниматор вынужден проводить непрямой массаж сердца в более частом ритме – примерно 15 сжатий сердца за 12 секунд, затем за 3 секунды осуществляется 2 энергичных вдувания воздуха в легкие; в 1 мин выполняется 4 таких цикла, а в итоге – 60 сжатий сердца и 8 вдохов. При попадании большого количества воздуха не в легкие, а в желудок вздутие последнего затруднит спасение больного. Поэтому целесообразно периодически освобождать его желудок от воздуха, надавливая на эпигастральную (подложечную) область). Непрямой массаж сердца может быть эффективным только при правильном сочетании с искусственной вентиляцией легких. Время проведения сердечно-легочной реанимации должно производиться не менее 30-40 минут или до прибытия медицинских работников.
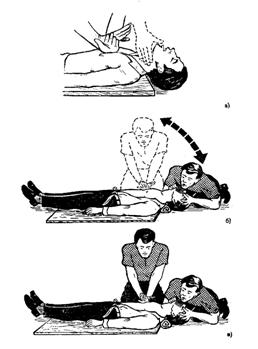
Рис. 9. Проведение искусственного дыхания и наружного массажа сердца:
а - правильное положение рук при наружном массаже сердца и определения пульса на сонной артерии (пунктир); б - проведение искуственного дыханияи наружного массажа сердца одним человеком; в - проведение искусственного
дыхания и наружного массажа сердца вдвоем
Эффективность массажа сердца оценивают по следующим признакам: 1) появление пульса на сонных, бедренных и лучевых артериях;
2) повышение артериального давления до 60-80 мм рт. ст.;
3) сужение зрачков и появление реакции их на свет;
4) исчезновение синюшной окраски и «мертвенной» бледности;
5) последующее восстановление самостоятельного дыхания.
Следует помнить, что грубое проведение наружного массажа сердца может привести к тяжелым осложнениям — переломам ребер с повреждением легких и сердца. При сильном давлении на мечевидный отросток грудины может произойти разрыв желудка и печени. Особую осторожность следует проявлять при проведении массажа у детей и пожилых людей.
Если через 30-40 мин от начала массажа сердца, искусственного дыхания и медикаментозной терапии сердечная деятельность не восстанавливается, зрачки остаются широкими, реакция на свет отсутствует, можно считать, что в организме наступили необратимые изменения и гибель мозга, и реанимацию целесообразно прекратить. При появлении явных признаков смерти реанимация может быть прекращена раньше.
При некоторых тяжелых заболеваниях и травматических повреждениях (злокачественные опухоли с метастазами, тяжелая травма черепа с размозжением головного мозга) реанимация не будет иметь смысла, и ее не следует начинать. В остальных случаях внезапной смерти всегда остается надежда на оживление больного, и для этого должны быть приняты все возможные меры.
Транспортировка больного с остановкой дыхания и сердечных сокращений может быть проведена лишь после восстановления сердечной деятельности и дыхания или в специализированной машине «скорой помощи», в которой можно продолжить реанимационные мероприятия.
Следует помнить, что проводить оживление нужно немедленно после прекращения дыхания и сердечной деятельности. Реанимацией в более поздние сроки (позже, чем через 5 мин) можно восстановить дыхание и сердечную деятельность, но нормальная деятельность головного мозга не возобновится.
2.4. Основные реанимационные мероприятия у детей.
У новорожденных и грудных детей самые частые причины остановки кровообращения — синдром внезапной смерти новорожденных, легочные заболевания (пневмония, острый бронхоспазм), обструкция дыхательных путей, утопление, сепсис, неврологические заболевания.
У детей первых лет жизни (старше 1 года) основная причина остановки кровообращения — травмы, чаще всего в результате автомобильных аварий (особенно если не используются ремни безопасности), пешеходные травмы (когда ребенок выбегает на проезжую часть), велосипедные травмы (особенно травмы головы), утопление, ожоги и огнестрельные ранения.
У детей основные реанимационные мероприятия проводят примерно по той же схеме, что и у взрослых, однако есть некоторые особенности:
• Если реаниматор действует в одиночку, он проводит основные реанимационные мероприятия вплоть до приезда реанимационной бригады.
• При проведении ИВЛ у детей до 6 мес реаниматор обхватывает ртом одновременно рот и нос ребенка. У детей старше 6 мес дыхание производят «рот-ко-рту», а нос ребенка зажимают большим и указательным пальцами.
• Проходимость дыхательных путей обеспечивают, поднимая подбородок или выдвигая вперед нижнюю челюсть ребенка. Воздух вдувают медленно (в течение 1-1,5 с), в паузах реаниматор глубоко дышит, чтобы максимально повысить содержание кислорода и уменьшить концентрацию углекислого газа в выдыхаемом воздухе.
• При отсутствии самостоятельного дыхания у ребенка первых лет жизни самое важное реанимационное мероприятие — это ИВЛ. Необходима осторожность в отношении давления и объема каждой порции воздуха (эти показатели значительно варьируют в зависимости от возраста ребенка и сопротивления дыхательных путей). Объем каждого вдувания считают адекватным, если он вызывает спокойный подъем грудной клетки. Темп ИВЛ для детей первых лет жизни — 20 дыхательных движений в 1 мин.
Выявление обструкции дыхательных путей. Если при ИВЛ грудная клетка не поднимается, это указывает на необходимость большего дыхательного объема (или большего давления) либо на обструкцию дыхательных путей. Поскольку самая частая причина обструкции — неполное открытие дыхательных путей, следует осторожно изменить положение головы реанимируемого (если нет оснований подозревать травму шейного отдела позвоночника), а затем вновь попытаться провести ИВЛ.
Оценка кровообращения. Проверять пульс у детей младше одного года рекомендуется на плечевой артерии, а у детей старше одного года — на сонной артерии.
Непрямой массаж сердца. Грудным детям надавливают средним и безымянным пальцами на нижнюю треть грудины (приблизительно на толщину одного пальца ниже уровня сосков); другую руку реаниматор использует для поддержания головы ребенка в положении, обеспечивающем проходимость дыхательных путей. Глубина вдавливания грудины — от 1,5 до 2,5 см, частота надавливаний — 100 раз в минуту.
Детям в возрасте 1-8 лет надавливают на нижнюю треть грудины (приблизительно на толщину пальца выше мечевидного отростка) проксимальной частью ладони. Глубина вдавливания грудины — от 2,5 до 4 см, частота надавливаний — не менее 100 раз в минуту.
Отношение частоты надавливаний к темпу ИВЛ для детей первых лет жизни поддерживают на уровне 5:1 — независимо от того, сколько человек участвует в реанимации. Состояние ребенка повторно оценивают через 1 мин после начала реанимации, а затем — каждые 2-3 мин.
2.5. Методики определения пульса и дыхания и их оценка
Пульс — это периодические толчкообразные колебания стенок артерий, вызванные движением крови, поступающей в сосуды при сокращении сердца. Характеризуется частотой, ритмом, наполнением, напряжением и определяется на ощупь (пальпацией).
Частота пульса в физиологических условиях зависит от многих факторов: от возраста (у новорожденных 130-140 сокращений, в 3-5 лет — 95-100, в 7-10 лет — 85-90, у взрослых — 60-80); от пола (у женщин отмечается на 6-10 сокращений больше, чем у мужчин);
от времени суток (во время сна пульс становится реже); от мышечной работы, от положения тела, от состояния нервно-психической сферы (при страхе, боли пульс учащается) и т. д.
Учащение пульса (более 80 ударов в минуту) называется тахикардией, а урежение (менее 60) — брадикардией.
Различают пульс ритмичный и аритмичный. При ритмичном пульсе пульсовые волны следуют одна за другой через равные промежутки времени и с одинаковой силой. При аритмичном пульсе промежутки между пульсовыми волнами и сила их различны. Наиболее частые виды аритмий — экстрасистолия и мерцательная аритмия.
Экстрасистолия при пальпации пульса определяется как внеочередная преждевременная пульсовая волна меньшей силы.
Мерцательная аритмия характеризуется отсутствием какого-либо порядка в ритме пульса: пульсовые волны определяются различной величины, следуют одна за другой с различными интервалами. При этом некоторые систолы настолько слабы, а пульсовая волна настолько мала, что не доходит до периферии и, соответственно, не прощупывается. Появляется разница между количеством систол при выслушивании сердца и количеством пульсовых волн — так называемый дефицит пульса. Мерцательная аритмия возникает при пороках сердца.
Наполнение пульса зависит от систолического объема крови (60-80 мл), выброшенного сердцем в большой круг кровообращения (в аорту), а также от силы сердечных сокращений, тонуса сосудов, общего количества крови в системе и ее распределения. По наполнению пульса судят о силе сердечных сокращений. При кровопотере наполнение пульса уменьшается.
Напряжение пульса определяется той силой, которую нужно приложить исследующему пальцу руки для полного прекращения тока крови в пальпируемой артерии, и сопротивлением стенки артерии при ее сжимании. Напряжение пульса зависит от высоты артериального давления: чем оно выше, тем напряженнее пульс. Напряжение пульса увеличивается при склерозе сосудистой стенки. При значительном ослаблении деятельности сердца и уменьшении массы циркулирующей крови пульс становится слабым и едва прощупывается (нитевидный пульс).
Пульс исследуют в тех местах, где артерии располагаются поверхностно, близко к кости и доступны непосредственному ощупыванию. Чаще всего пульс определяют на периферическом конце лучевой артерии: это удобно для оценки пульса потому, что лучевая артерия у лучезапястного сустава располагается поверхностно и лежит на лучевой кости.
Рука исследуемого должна находиться в удобном полусогнутом положении, исключающем напряжение мышц. Исследующий кладет 2-й, 3-й, 4-й пальцы на внутреннюю поверхность нижней части предплечья в области лучевой кости, располагая большой палец на наружной поверхности кисти руки; найдя пульс, определяет его частоту, ритм, наполнение и напряжение.
Если пульс на лучевой артерии исследовать не удается (при травмах, ожогах), то его определяют на сонной, бедренной, височной артериях.
2.6. Дыхание.
Частота дыхательных движений у взрослого человека колеблется от 16 до 20 в одну минуту, у женщин она на 2-4 дыхания в минуту больше, у новорожденных составляет 40—60 в минуту. У тренированных спортсменов частота дыхания может быть 6-8 в минуту.
Подсчет дыхательных движений осуществляют следующим образом: исследующий кладет руку на грудную клетку больного или на верхнюю часть живота и в течение минуты считает количество вдохов. Удобнее всего считать дыхание визуально, наблюдая за движениями грудной клетки и брюшной стенки. Подсчет производят незаметно для больного, лучше всего во время пальпации пульса, так как больной может произвольно задерживать или ускорять дыхание. Число дыхательных движений в минуту соотносится с частотой сердечных сокращений как 1 : 4. Нарушение частоты, глубины и ритма дыхания называется одышкой. Одышка может быть связана с нарушением вдоха и выдоха, при этом первая называется инспираторной (вдыхательной), вторая—экспираторной (выдыхательной).
Для облегчения дыхания при одышке следует освободить грудную клетку от стесняющей одежды, принять полусидячее положение, увеличить доступ свежего воздуха, а также дать больному кислород.
В ряде случаев и в домашних условиях возникает необходимость в цифровой и графической регистрации температуры тела, пульса и числа дыханий на температурном листе. Температурный лист — важный документ, который включает в себя ведущие показатели состояния больного и их динамику. На листе отмечают хронологические показатели (дни заболевания и температуру). Каждый день (на листе — квадрат) имеет две половины для отметки утренней и вечерней температуры. По горизонтали с левого края листа имеются графы для показателей частоты пульса (П), дыхания (Д) и высоты температуры (Т).
Полученные данные вычерчивают разноцветными карандашами или фломастерами в виде кривых.
Таблица 1 демонстрирует усредненные данные изменений рассмотренных показателей в течение жизни.
Таблица 1
Показатели пульса, давления, дыхания в разные возрастные периоды
|
Возраст |
Систолическое АД |
Диастолическое АД |
Пульс |
Дыхание |
|
Новорожденные |
59-71 |
30-40 |
90-100 |
45-60 |
|
1 месяц - 1 год |
85-100 |
35-45 |
120-140 |
35-45 |
|
3-7 лет |
86-110 |
55-63 |
120-140 |
20-25 |
|
8-16 лет |
93-117 |
59-75 |
78-84 |
18-25 |
|
17-20 лет |
100-120 |
70-80 |
60-80 |
16-18 |
|
21-60 лет |
до 140 |
до 90 |
60-80 |
14-18 |
|
Старше 60 лет |
до 150 |
до 90 |
60-80 |
14-18 |
2.7. Понятие об артериальном давлении и его измерение
Давление, которое кровь, находящаяся в артерии, оказывает на ее стенку, называется артериальным давлением. Оно зависит от силы сердечных сокращений, притока крови в артериальную систему, величины сердечного выброса, эластичности стенок сосудов, от вязкости крови и других факторов. Артериальное давление понижается по мере удаления от сердца. Различают систолическое и диастолическое артериальное давление. Систолическое артериальное давление (максимальное) — наибольшая величина давления в артериях при систоле сердца. Диастолическое (минимальное) — наименьшая величина давления в артериях при диастоле сердца.
Измерение артериального давления производят в плечевой артерии с помощью сфигмоманометра (аппарата Рива-Роччи) или мембранного тонометра, звуковым методом Короткова. В последние годы широкое распространение получили автоматические измерители давления.
Артериальное давление измеряют в положении больного сидя или лежа. Руку при этом обнажают, разгибают в локтевом суставе и укладывают на стол или край кровати на уровне сердца ладонью вверх. Аппарат помещают на одном уровне с рукой, измерение производят следующим образом:
• на плечо накладывают манжету так, чтобы под нее можно было подвести палец, нижний край манжеты накладывают на 2-3 см выше локтевого сгиба, резиновую трубку располагают сбоку;
• прощупывают пульс на локтевой артерии, прикладывают к этому месту фонендоскоп;
• постепенно накачивая воздух в манжету, через фонендоскоп выслушивают появление и исчезновение звуков, соответствующих пульсу: исчезновение звуков свидетельствует о том, что артерия полностью сдавлена манжетой; после этого поднимают столб ртути еще на 30^40 мм;
• слегка приоткрывают винтик баллона и медленно выпускают воздух, чтобы уровень ртути снижался не слишком быстро, при этом внимательно слушают: как только давление в манжете станет ниже давления крови в артерии, а кровь пройдет через сдавленный участок артерии, тогда появляются звуки (тоны).
Давление, соответствующее появлению первого тона, будет систолическим (максимальным), возникающим в результате давления крови на стенку артерии во время систолы. Как только давление на артерию со стороны манжеты прекратится, звуки исчезают. Давление, соответствующее моменту исчезновения звуков, фиксируют как диастолическое (минимальное). Величину давления отмечают по шкале в миллиметрах ртутного столба (мм рт. ст.) и записывают в виде дроби: в числителе — величина максимального (систолического), в знаменателе —минимального (диастолического) давления.
С целью контроля достоверности измерение повторяют с промежутками в 2-3 мин;
в промежутках между измерениями манжету не снимают, а воздух из нее полностью выпускают.
Нормальным для здорового человека условно считают систолическое давление 100-140, диастолическое — 70-90 мм рт. ст. При заболеваниях обнаруживают отклонения
артериального давления в сторону как его повышения — гипертензии, так и понижения — гипотензии. Повышение артериального давления наблюдают при гипертонической болезни, нефритах, заболеваниях эндокринной системы, а понижение — при шоке, коллапсе, острых инфекционных заболеваниях.
2.8. Гипертонический криз
Значительное внезапное повышение артериального давления (например, 160/100 мм рт. ст. или выше), связанное с нервно-сосудистыми и гуморальными нарушениями. Возникновению гипертонического криза способствуют острое нервно-психическое перенапряжение, чрезмерное употребление алкоголя, резкое изменение погоды, отмена гипотензивных препаратов и др.
Симптомы. Гипертонический криз может возникнуть внезапно на фоне хорошего самочувствия и проявляется головной болью, головокружением, иногда появлением «тумана» перед глазами, тошнотой и рвотой. Характерной особенностью гипертонического криза является чувство тяжести за грудиной.
При осложненных кризах на фоне высокого артериального давления может развиться сердечная недостаточность (астма, отек легких) или острое нарушение мозгового кровообращения (инсульт).
Оказание первой медицинской помощи:
1. Измерить артериальное давление.
2. Вызвать специализированную «скорую помощь».
3. Успокоить больного.
4. Дать выпить 1-2 таблетки дибазола или, по возможности, ввести 2-4 мл 0,5%-го раствора дибазола внутримышечно. Противопоказаний для применения препарата практически нет.
Чтобы избежать мигрени:
• старайтесь избегать длительного просмотра телепередач и долгой работы с компьютером. У экрана подросткам можно находиться не более 2 ч в день, у монитора компьютера — не более 45 мин;
• не посещайте дневных киносеансов, особенно в яркие солнечные дни;
• избегайте длительных разговоров по телефону;
• даже в стрессовых ситуациях не забывайте о спокойном и ровном дыхании с коротким поверхностным вдохом и более длительным выдохом;
• старайтесь как можно чаще бывать в лесу или в парке: даже в ненастной погоде есть своя прелесть;
• найдите немного времени для физических упражнений, пробежки трусцой, занятий шейпингом или аэробикой — это поможет уменьшить частоту приступов;
• не переутомляйтесь, правильно распределяйте нагрузку;
• попробуйте засыпать и просыпаться в одно и то же время; оптимальный ночной сон составляет 6-10 ч;
• никогда не употребляйте табака и алкоголя;
• попытайтесь увлечься каким-нибудь делом или найдите способ получения положительных эмоций.
ГЛАВА 3. ПЕРВАЯ ПОМОЩЬ ПРИ ТЕПЛОВОМ
(СОЛНЕЧНОМ) УДАРЕ
Тепловой и солнечный удары — остро развивающееся болезненное состояние, обусловленное перегреванием организма в результате длительного воздействия высокой температуры внешней среды.
Причиной такого перегрева организма является затрудненная теплоотдача с поверхности тела, связанная с высокой температурой и влажностью окружающей среды при отсутствии движения воздуха (например, длительное пребывание в горячем, влажном цеху, в плотной, затрудняющей испарение одежде), и повышенная продукция тепла, возникающая при интенсивной физической работе.
Чрезмерное непосредственное воздействие в жаркие дни прямых солнечных лучей (ультрафиолетовой части спектра) на голову, но без признаков перегревания, может вызвать нарушение деятельности головного мозга — так называемый солнечный удар. Его последствия наступают не сразу, а спустя 4-8 ч после облучения.
Проявление теплового и солнечного удара сходны между собой. Вначале пострадавший ощущает усталость, головную боль, слабость, вялость, сонливость, головокружение. Появляются боли в ногах, в области спины, шум в ушах, потемнение в глазах, тошнота, иногда кратковременная потеря сознания, рвота. Позднее возникает одышка, учащается пульс, усиливается сердцебиение. Если в этот период принять соответствующие меры, заболевание дальше не развивается.
При отсутствии помощи и дальнейшем нахождении пострадавшего в тех же условиях быстро развивается тяжелое состояние, обусловленное поражением центральной нервной системы. Лицо бледнеет, появляется синюшный оттенок, возникает тяжелая одышка, пульс становится частым, прощупывается с трудом. Больной теряет сознание, наблюдаются судороги мышц, бред, галлюцинации. Температура тела повышается до 41 °С и выше. Состояние больного резко ухудшается, дыхание становится неровным, перестает определяться пульс, и больной может погибнуть в ближайшие часы в результате паралича дыхания и остановки сердца.
Особо необходимо отметить, что у детей развитие теплового и солнечного удара часто происходит внезапно. Это связано с незрелостью центральной нервной системы ребенка, где в первую очередь развиваются патологические изменения. Кроме того, физиологическое влияние солнечных лучей на организм ребенка более интенсивно, так как площадь поверхности кожных покровов у маленьких детей относительно меньше, чем у взрослого.
Последовательность выполнения мероприятий ПМП при тепловом или солнечном ударе:
• Перенести пострадавшего в прохладное место, в тень.
• Снять одежду, наладить охлаждение пострадавшего (облить холодной водой, приложить лед или холодные предметы к затылочной области головы и к задней поверхности шеи, а также на область шейных, подмышечных, паховых сосудов; поместить пострадавшего в прохладную ванну, облить прохладным душем, обернуть в мокрые простыни).
• Уложить пострадавшего, несколько приподняв ноги с помощью валика из одежды, подложенного под колени.
• Наладить движение воздуха и ускоренное испарение влаги (вентилятор, обмахивание пострадавшего).
• Если человек в сознании, ему можно дать крепкий холодный чай или слегка подсоленную холодную воду.
• В том случае, когда пострадавший потерял сознание, поднести ватку, смоченную нашатырным спиртом.
• При рвоте повернуть голову на бок, чтобы рвотные массы не попали в дыхательные пути.
• Если у пострадавшего отсутствует сознание, дыхание, не прощупывается пульс, а зрачки расширены и не реагируют на свет, необходимо, вызвав «скорую помощь», начать сердечно-легочную реанимацию.
Меры предупреждения теплового и солнечного удара:
• Избегайте длительного пребывания на солнце.
• Голову защищайте легким светлым головным убором.
• Носите легкую свободную одежду, желательно светлого цвета и не препятствующую испарению пота.
• В жаркое время не ешьте слишком плотно и не пейте много жидкости. Отдавайте предпочтение кисломолочным продуктам и овощам.
Лечение пострадавшего должно проводиться в специализированном лечебном учреждении, но мероприятия, направленные на охлаждение организма, необходимо начинать во время транспортировки пораженного.
3.1. Головокружение
Этим термином принято обозначать скорее симптом, чем конкретное состояние организма. Большинство форм их связано с ощущениями какого-то движения, которое в реальности не происходит. Человек, стоящий неподвижно, может почувствовать раскачивание, раскручивание, наклон своего тела и пережить ощущение падения. В простейшей форме головокружение может проявиться как кратковременная потеря ориентировки и ощущением того, будто комната вращается.
Головокружение часто сопровождается и другими симптомами: тошнотой, отсутствием оценки расстояния, потливостью.
Любые расстройства аппарата внутреннего уха могут вызывать головокружения, поскольку эти хрупкие органы отвечают за чувство равновесия.
Головокружение может иметь очень простую причину — например, укачивание или серные пробки в ушах. Однако оно может оказаться симптомом серьезной болезни мозга.
Нельзя исключать и травмы; инфекции, поражающие внутреннее ухо; последствия курения, употребления наркотиков или алкоголя; позиционную гипотонию.
Возраст. Головокружения чаще случаются у пожилых людей — из-за появления сосудистых изменений, повышения или понижения кровяного давления.
Болезни, вызывающие головокружение: тепловой удар, расстройства сердечно-сосудистой системы, химическая и лекарственная интоксикация, серьезные расстройства зрения, низкое или высокое кровяное давление.
Травмы, операции. Головокружения наблюдаются после операций, при обильной кровопотере, как следствие травмы головы (при сотрясении мозга), шеи, позвоночника.
Аллергические и токсические реакции. Головокружение может возникнуть после укуса ядовитого насекомого или в результате воздействия какого-то химического вещества.
Испуг или шок. Неожиданное негативное переживание (например, вид крови), может на краткий срок снизить ритм сердцебиения и снизить, таким образом, кровяное давление, что приведет к головокружению.
Питание. У людей, страдающих избыточным весом, головокружение может быть связано с употреблением пищи, содержащей много жира и холестерина. Бегуны на марафонские дистанции и другие спортсмены ощущают головокружение вследствие того, что в период интенсивных нагрузок пьют лишь воду, нарушив, таким образом, солевой баланс организма.
Позиционная гипотония — кратковременное понижение кровяного давления, возникающее во время резкого вставания после длительного пребывания в сидячем или лежачем положении. Происходит это следующим образом. Когда Вы лежите или сидите, кровеносные сосуды слегка расширены. При быстром вставании они должны резко сузиться, чтобы в новом положении тела поддерживать необходимое давление крови. Нервная система быстро и автоматически производит нужные изменения. При позиционной гипотонии такая реакция проходит медленно. Давление падает — и поток крови, снабжающей мозг, ослабляется.
Оказание первой медицинской помощи сводится к принятию трех мер:
1. Сократить поток внешних раздражителей. Если возможно, удалиться в затемненное помещение, осторожно сесть или лечь и закрыть глаза. Если Вы находитесь в общественном ' месте, постарайтесь зафиксировать внимание на каком-нибудь неподвижном предмете, скажем, на собственной кисти, сжатой в кулак.
2. Расположить голову ниже остального тела. Если возможно, лягте на кровать, чтобы нижняя часть тела была слегка приподнятой относительно верхней части. Это улучшает кровообращение головного мозга. Такой прием может помочь избавиться от приступов головокружения.
3. Держать голову неподвижно. Цель — обеспечить нормальное ориентирование в окружающей обстановке.
3.2. Оказание первой медицинской помощи при обмороке
Обморок — это проявление острой сосудистой недостаточности, при которой возникает внезапное резкое ослабление кровоснабжения мозга и вызываемая этим кратковременная утрата сознания. Обморок выражается во внезапно наступившей дурноте, потемнении в глазах, шуме в ушах, головокружении, резкой слабости и потере сознания.
Обморочное состояние бывает, как правило, кратковременным и сопровождается побледнением и похолоданием кожных покровов, особенно конечностей. Дыхание становится замедленным, поверхностным, но иногда и глубоким; наблюдаются учащение пульса, недостаточность его наполнения и напряжения; выступает холодный пот.
Обморок случается при психической травме или нервном потрясении, чрезмерном переутомлении, длительном пребывании в душном помещении, при резкой перемене положения тела из горизонтального в вертикальное и т. д. Но обморок может быть и симптомом тяжелого заболевания сердца (например, при острой сердечной недостаточности, инфаркте миокарда).
Способствуют возникновению обморока истощение, анемия (малокровие), беременность, гипертоническая болезнь, инфекционные заболевания и т. д.
Оказание первой медицинской помощи. Прежде всего, для улучшения мозгового кровообращения необходимо придать больному горизонтальное положение с низко опущенной головой и приподнятыми ногами. Надо освободить шею и грудь от стесняющей одежды, обеспечить приток свежего воздуха в помещение. Для раздражения нервных окончаний в коже опрыскивают лицо и грудь холодной водой, растирают тело, дают вдыхать нашатырный спирт.
Как правило, этих мер бывает достаточно, чтобы привести больного в чувство. Однако обморок может повториться, и поэтому после того, как больной пришел в себя, его надо уложить в постель, дать ему крепкий чай или кофе, согреть, укрыв его и приложив к конечностям теплые грелки.
При затянувшемся обмороке необходимо немедленно вызвать врача.
ГЛАВА 4. ПЕРВАЯ МЕДИЦИНСКАЯ ПОМОЩЬ ПРИ ОТРАВЛЕНИИ.
4.1. При отравлении промышленными газами.
Первая доврачебная помощь при отравлении легкой и средней степени будет существенно отличаться от помощи при отравлениях тяжелой степени тем, что её не следует начинать с проведения искусственной вентиляции легких и непрямого массажа сердца. В указанной ситуации, если у пострадавшего будут налицо все признаки жизни в виде дыхания, сердцебиения, реакции зрачков на свет, но сознание нарушено (заторможено, подавлено), помощь необходимо оказывать в следующей последовательности:
а) Вывести или вынести пострадавшего из зараженной, загазованной зоны перпендикулярно направлению ветра, предварительно одев на себя, на пострадавшего любое средство индивидуальной защиты.
б) Расстегнуть стесняющую одежду, в зимнее время занести в теплое помещение. Не теряя драгоценного времени, побыстрее оценить состояние пострадавшего по признакам жизни.
в) Убедившись в наличии самостоятельного дыхания, даже неглубокого, и нащупав пульс на сонной артерии, пострадавшему дают понюхать нашатырный спирт (есть в любой аптечке) и протирают виски. Процедуру можно повторить, однако следует опасаться рвотного рефлекса, а при появлении внезапной рвоты – голову пострадавшего резко поворачивают набок. Рвота – первый благоприятный признак в улучшении состояния пострадавшего.
г) Усилив дыхательный цикл применением нашатырного спирта, пострадавшему по возможности следующим этапом проводят ингаляцию чистого кислорода аппаратом ГС-10 или из кислородного баллона через редуктор и шланг. Эту процедуру можно проводить несколько часов подряд безо всякого вреда для организма.
Применение кислорода снимает и ликвидирует последствия острого кислородного голодания тканей организма, и частично устраняет дальнейшее развитие осложнений отравления газом.
д) Только на фоне восстановленного сознания, когда пострадавший будет вступать в контакт с окружающими, и выполнять простейшие команды ("откройте глаза", "поднимите руку") можно будет дать ему выпить жидкости в виде горячего чая, молока, слабощелочную воду (1/2 чайной ложки питьевой соды на стакан воды).
е) Промыть при необходимости глаза пострадавшему 1-2% раствором питьевой соды или раствором крепкого чая.
ж) До приезда медицинских работников, пострадавшему следует придать возвышенное или полусидящее положение для профилактики осложнения в виде токсического отека легких.
При отравлениях тяжелой степени следует предпринять такие меры, как:
а) Вывести или вынести пострадавшего из зараженной, загазованной зоны перпендикулярно направлению ветра, предварительно одев на себя, на пострадавшего любое средство индивидуальной защиты.
б) Расстегнуть стесняющую одежду, в зимнее время занести в теплое помещение.
4.2. При отравлении метанолом.
а) Тщательное промывание желудка. Для этого используют 8-10 литров воды с добавлением 100-200 г. пищевой соды.
б) После промывания дают внутрь 2-3 столовые ложки слегка размельченного активированного угля или любое обволакивающее средство - молоко, яичный белок, кисель, рисовый отвар.
в) Как эффективное противоядие после промывания дают выпить 200 мл 30-40% раствора этилового алкоголя в два приема. Этиловый спирт нарушает метаболизм метанола посредством связывания определенных ферментных систем организма и своим воздействием может спасти потерпевшего от смертельного исхода.
При отравлении парами метанола первая доврачебная помощь оказывается как при ингаляционных поражениях в зависимости от степени отравления и тяжести состояния потерпевшего. При оказании этой помощи следует:
а) Провести ингаляцию пострадавшего чистым кислородом для ускорения процесса метаболизации яда в организме.
б) Дать пострадавшему принять внутрь 200 мл. 30-40% раствора этилового алкоголя.
в) Придать пострадавшему соответствующее положение: уложить на твердую поверхность, подложив под лопатки валик из одежды;
г) Произвести искусственную вентиляцию легких (п. 3.1.);
д) При появлении признаков самостоятельного дыхания продолжать ИВЛ до тех пор, пока число самостоятельных дыханий не будет соответствовать 12-15 раз в минуту. Далее аналогично случаю отравления легкой степени.
4.3. При отравлении одорантом (этилмеркаптаном)
При обнаружении первых признаков отравления одорантом пострадавший должен быть немедленно удален из опасной зоны на свежий воздух или в проветриваемое помещение, вызвать медработника. Пострадавшему необходимо обеспечить удобную позу (лежа) и свободу дыхания.
При легких ингаляционных отравлениях – свежий воздух, покой, тепло, крепкий чай или кофе. При потере сознания обеспечить вдыхание нашатырного спирта (на ватке). При попадании в глаза – промывать пораженный глаз в течение 20 минут слегка теплой водой, стараясь не попасть загрязненной водой в «чистый» глаз. При раздражении слизистой глаз, полости рта и носа – обильно промыть 2-х % раствором соды, закапать в глаз 0,5 % раствор дикаина, в нос несколько капель 0,05 % нафтизина. При попадании на кожу снять загрязненную одежду, пораженный участок кожи тщательно обмыть теплой водой с мылом, смазать дерматоловой мазью. При заглатывании – прополоскать рот водой. Дать выпить 250-300 мл воды. Рвоту не вызывать, но если была самопроизвольная рвота, дать повторно выпить воду.
Среди многочисленных ядовитых веществ, используемых в промышленном производстве и экономике, наибольшее распространение получили хлор и аммиак.
Хлор — газ желто-зеленого цвета с резким запахом. Он тяжелее воздуха, поэтому скапливается в низинных участках местности, проникает в нижние этажи и подвальные помещения зданий. Сильно раздражает органы дыхания, глаза и кожу. При разливе из неисправных емкостей «дымит».
Применяется на хлопчатобумажных комбинатах для отбеливания тканей, при производстве бумаги, изготовлении резины, на станциях обеззараживания воды.
Меры предосторожности:
• не подходите к опасной зоне ближе чем на 200 м;
• держитесь наветренной стороны;
• избегайте низких участков поверхности, подвалов;
• не прикасайтесь к пролитому веществу;
• при пожаре не прикасайтесь к емкости;
• после выхода из очага пройдите медицинское обследование. Признаки отравления: резкая боль в груди, сухой кашель, рвота, резь в глазах, слезотечение.
Первая помощь при отравлении хлором, на пострадавшего следует надеть противогаз или ватно-марлевую повязку (сложенный носовой платок, шарф, полотенце и т. д.), предварительно смочив ее водой или 2%-м раствором питьевой соды. Вывести его из зоны заражения, промыть открытые участки тела проточной водой (промывать в течение 15 мин), а глаза — 1%-м раствором борной кислоты; дать теплое обильное питье (чай, молоко и т. п.), затем доставить пострадавшего в медицинское учреждение.
Аммиак — бесцветный газ с резким запахом «нашатырного спирта», легче воздуха. Острое отравление аммиаком приводит к поражению дыхательных путей и глаз.
Применяется на объектах, где работают холодильные установки (мясокомбинаты, овощебазы, рыбоконсервные заводы), при производстве удобрений и другой химической продукции.
Меры предосторожности:
• не подходите к месту аварии ближе, чем на 200 м;
• держитесь наветренной стороны;
• соблюдайте меры пожарной безопасности;
• не курите;
• устраните источники огня и искр;
• не прикасайтесь к пролитому веществу;
• при пожаре не приближайтесь к емкостям;
• после выхода из очага пройдите медицинское обследование.
Признаки отравления: насморк, кашель, удушье, слезотечение, учащенное сердцебиение.
Первая помощь при отравлении аммиаком', на пострадавшего следует надеть противогаз или ватно-марлевую повязку (сложенный носовой платок, шарф, полотенце и т. п.), предварительно смочив ее водой или 5%-м раствором лимонной кислоты. Вывести его из зоны заражения, промыть открытые участки тела проточной водой в течение 15 мин, а глаза— 1%-м раствором борной кислоты и дать теплое обильное питье (чай, молоко и т. п.), затем доставить в медицинское учреждение.
Ртуть — тяжелая подвижная жидкость серебристого цвета — жидкий металл. Не растворима в воде. Тяжелее воды. Легколетуча, хорошо впитывается любой поверхностью. Пары ртути тяжелее воздуха. Скапливается в низких участках поверхности, подвалах, тоннелях.
Применяется в производстве ртутных ламп, контрольно-измерительных приборов, термометров, манометров, барометров.
Меры предосторожности:
• не входите в опасную зону (радиус опасной зоны — 50 м);
• держитесь наветренной стороны;
• избегайте низких участков поверхности, подвалов;
• не прикасайтесь к пролитому веществу;
• после выхода из очага пройдите медицинское обследование.
Опасность для человека и признаки отравления. Ртуть опасна при вдыхании, попадании на кожу. Действует через неповрежденную кожу.
Симптомы: кашель, першение и боль в горле, металлический вкус во рту, слюнотечение, тошнота, рвота, головокружение, слабость, обмороки, дрожание конечностей, шаткость походки, спутанность сознания, нарушения речи.
Первая помощь при отравлении ртутью. Вызвать «скорую помощь». Глаза обильно промыть водой, кожу — водой с мылом. Промыть желудок, на 1 стакан воды добавив 20-30 г активированного угля, после чего дать пить обволакивающее питье (кисель и т. п.), отхаркивающие средства, слабительное. Затем — свежий воздух, покой, тепло, чистая одежда.
В промышленном производстве широко используются такие сильнодействующие ядовитые вещества, как синильная кислота, сероводород, фосген и др.
Синильная кислота широко применяется на химических предприятиях и заводах по производству пластмасс, оргстекла и искусственного волокна. Она также применяется как средство борьбы с вредителями сельского хозяйства.
Сероводород — бесцветный газ с резким неприятным запахом. Он так же, как и хлор, тяжелее воздуха, следовательно, при аварии стелется по земле, заполняя низменные места, овраги, затекая в подвалы, погреба, первые этажи зданий. В промышленности его получают на нефтехимических и газоперерабатывающих заводах, при производстве серной кислоты.
Фосген — бесцветный, очень ядовитый газ. Его отличает сладковатый запах гнилых фруктов, прелой листвы или мокрого сена. Тяжелее воздуха. Используется при изготовлении различных растворителей, красителей, лекарственных средств и других веществ.
При оказании само- и взаимопомощи, в первую очередь, необходимо защитить органы дыхания от дальнейшего воздействия АХОВ, выйти из зоны загрязнения и обратиться к медработнику.
ГЛАВА 5. ЭЛЕКТРОТРАВМЫ
5.1. Ожог вследствие поражения электрическим током.
Такие поражения возникают в результате действия технического или атмосферного электрического тока. Неумелое использование электрических приборов — как в технике, так и в быту, а также неисправность этих приборов приводят к электротравмам. Поражение током — сложный физико-технический процесс, складывающийся из термического, электролитического и механического воздействия на организм. Сила тока 3—5 мА уже ощущается человеком, а ток силой 20—25 мА вызывает непроизвольные мышечные сокращения.
Значительное количество случаев смертности и инвалидности ставит поражение электрическим током на одно из первых мест среди всех причин травм. Установить причины и даже факт поражения электрическим током бывает порой очень трудно; кроме того, электротравму легко спутать с другими видами повреждений (контактные термические ожоги небольшой поверхности тела, переломы при падении с высоты после поражения электрическим током и др.).
Электротравмы случаются чаще в весенне-летнее и осеннее время, когда активнее работают потовые железы человека, а также возникает возможность поражения молнией во время грозы — при значительном скоплении электрических зарядов в атмосфере (см. ч. I, разд. 4.4).
Опасное поражение электрическим током со смертельным исходом может наступить при его напряжении 127-220 В. При поражении током напряжением свыше 10 000 В смерть наступает, прежде всего, от обширных ожогов. Низковольтные токи также нельзя считать безопасными. Отмечено, что при одинаковом напряжении переменный ток опаснее постоянного. При поражении током более высокого напряжения у пострадавших отмечается большее количество электрических ожогов.
Путь тока от точки входа до точки выхода из тела называется «петлей тока». Различают нижнюю, верхнюю и полную петлю. Нижняя петля — от ноги к ноге, верхняя — от руки к руке (более опасная). Полная петля, при которой ток проходит не только через конечности, но и через сердце, — наиболее опасная петля, которая может вызвать нарушение сердечной деятельности. В местах входа и выхода тока образуются электрические ожоги, наиболее характерные из которых — «знаки тока» — это участки сухого омертвления кожи округлой, эллипсоидальной или линейной формы, пепельно- или грязно-серого, бледно-желтого или молочного цвета. В центре имеется темноватое втяжение с приподнятыми и более светлыми краями. Волосы вокруг «знаков тока» не опалены, а штопорообразно скручены. Обычно «знаки тока» значительнее выражены в местах входа тока; на выходе они образуются при контакте с металлом. «Знаки тока» могут образовываться и по ходу электрического тока на местах кожных складок, сгибов.
Различают четыре степени электротравмы:
• I степень — судорожное сокращение мышц, без потери сознания;
• II — судорожное сокращение мышц с потерей сознания;
• III — потеря сознания с нарушением сердечной деятельности и расстройством дыхания;
• IV — состояние клинической смерти.
Клиническая картина поражения электрическим током складывается из общих и местных признаков. Субъективные ощущения пострадавшего при прохождении через его тело электрического тока разнообразны: легкий толчок, жгучая боль, судорожное сокращение мышц, дрожь и др.
Признаки: бледность и синюшность кожных покровов, повышенное отделение слюны, иногда рвота, а также непостоянные, разной силы боли в области сердца и мышц.
После устранения воздействия тока пострадавший ощущает усталость, разбитость, тяжесть во всем теле; налицо угнетенное состояние или, наоборот, возбуждение. Потеря сознания наблюдается у 80 % пострадавших. Больные в бессознательном состоянии резко возбуждены, беспокойны. У них учащен пульс, возможно непроизвольное мочеиспускание.
При электротравме, вызвавшей судорожное сокращение мышц и падение с высоты, могут наступить различные переломы костей и вывихи суставов. При электротравме с обширными ожогами поражение внутренних органов, как правило, выражено значительно меньше. Это объясняется тем, что обуглившиеся и обожженные ткани создают препятствие для проникновения тока за пределы ожога. Электрические ожоги небольшой площади сразу после воздействия тока имеют четкие границы, вокруг омертвевших тканей черного цвета имеется более светлый ободок. Очень быстро развивается отек окружающих тканей. Боль в области электроожога, как правило, отсутствует.
5.2.Оказание помощи при электротравме
Как избежать поражения электрическим током?
• Прежде чем включить незнакомый электроприбор, внимательно ознакомьтесь с инструкцией. Это поможет не только быстрее освоить новинку, но и избавит Вас и окружающих от серьезных проблем.
• Собираясь снять заднюю стенку любого электроприбора, убедитесь, что именно его сетевая вилка находится у Вас в руках, а не в розетке.
• Даже для ремонта розетки воспользуйтесь услугами мастера: лучше расплатиться деньгами, чем собственной жизнью.
• Не пользуйтесь электроприборами в ванной комнате, бане, бассейне, сауне.
• Не ставьте на электроприборы стаканы с водой, не кладите мокрые полотенца.
• Берегите проводку от жара, сырости и острых углов.
• Если электроприбор искрит, дымит, греется — немедленно отключите его от сети.
• Проверяйте заземление электроприборов.
• Не включайте в одну розетку два и более бытовых приборов.
• Проверяйте розетки и штепсели: они должны плотно подходить друг к другу.
• Удлинителями лучше не пользуйтесь: они могут быть причиной замыкания в цепи.
• Не кладите шнур удлинителя там, где о него можно споткнуться.
ГЛАВА 6. НЕСЧАСТНЫЕ СЛУЧАИ НА ВОДЕ.
Несколько простых мер предосторожности помогут предотвратить подавляющее число утоплении. Возможно, самые главные из них — следующие:
• научитесь плавать (а лучше — умейте хорошо плавать с детства);
• если плаваете плохо — не доверяйте надувным матрасам и кругам, помните: надувной лебедь — всего лишь надувной лебедь;
• помните, что паника — основная причина трагедий на воде: не поддавайтесь ей никогда; достаточно лечь на спину и сделать один вдох, слегка шевеля ногами и руками, чтобы убедиться: спокойный человек действительно не тонет;
• воздерживайтесь от употребления алкоголя во время купания или катания на лодке;
• обращайте внимание на первые признаки усталости во время своего пребывания в воде.
Научитесь делать искусственное дыхание, массаж сердца и обучитесь приемам безопасного оказания помощи тонущим:
Подплывая к утопающему (сзади), постоянно общайтесь, разговаривайте с ним.
Обхватите его грудную клетку своей ведущей рукой так, чтобы руки утопающего оказались сверху Вашей руки, а голова — над поверхностью воды.
Доставьте пострадавшего на берег.
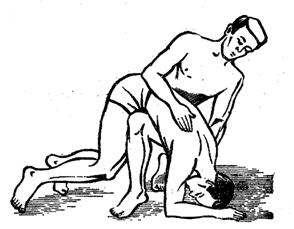
Рис. 10. Реанимационные мероприятия при утоплении
Освободите легкие пострадавшего от воды и ила: положите его на свое согнутое колено: Ваше колено должно при этом упираться в солнечное сплетение пострадавшего. Таким образом Вы вызовете рвоту. Затем положите пострадавшего на спину, освободите его ротовую и носовую полости от рвотных масс и — по необходимости — приступайте к реанимационным мероприятиям (рис.10).
После проведенных мероприятий тепло укутайте пострадавшего и доставьте его в медицинское учреждение.
ГЛАВА 7. ПЕРВАЯ ПОМОЩЬ ПРИ УШИБАХ, РАСТЯЖЕНИЯХ И ПЕРЕЛОМАХ
7.1. Ушиб.
Ушиб – закрытое повреждение тканей и органов без существенного нарушения их структуры. Обычно возникает в результате удара тупым предметом или при падении. Чаще повреждаются поверхностно расположенные ткани (кожа, подкожная клетчатка, мышцы и надкостница). Особенно страдают при сильном ударе мягкие ткани, придавливаемые в момент травмы к костям. В результате ушиба голени в области передневнутренней ее поверхности, где кожа и подкожная клетчатка прилежат к кости, возможно, омертвение кожи и ее последующее отторжение. При ударах по малозащищенным мягкими тканями костям наступают не только очень болезненные ушибы надкостницы с ее отслоением, но и повреждения костей (трещины и переломы).
Первая помощь. При оказании первой помощи пострадавшим с ушибами, если есть хоть малейшее подозрение на более тяжелую травму (перелом, вывих, повреждение внутренних органов и т.п.), ее объем должен соответствовать тяжести предполагаемого повреждения. При нарушении целости кожи накладывают стерильную повязку. В случаях отслоения кожи, при множественных ушибах, ушибах суставов, внутренних органов проводят транспортную иммобилизацию и доставляют пострадавшего в ближайшее лечебное учреждение. При нарушении функции дыхания и сердечной деятельности безотлагательно на месте происшествия начинают искусственное дыхание и массаж сердца. Одновременно вызывают скорую медицинскую помощь.
Уменьшению боли при небольших ушибах мягких тканей способствует местное применение холода: на поврежденное место направляют струю холодной воды, прикладывают к нему пузырь или грелку со льдом или делают холодные примочки. Рекомендуется сразу после травмы наложить давящую повязку на место ушиба и создать покой, например при ушибе руки ее покой можно обеспечить с помощью косыночной повязки. При ушибах ноги ей придают возвышенное положение, в течение нескольких дней соблюдают щадящий режим нагрузки, а затем, по мере уменьшения боли и отека, постепенно его расширяют. Рассасыванию кровоподтека способствуют тепловые процедуры (грелка с теплой водой, теплые ванны и т.п.), согревающие компрессы, активные движения с нарастающей амплитудой в суставах, расположенных рядом с поврежденным местом, к которым можно приступать только через несколько дней после травмы.
7.2. Растяжения и разрывы связок, сухожилий, мышц
Растяжения и разрывы связок, сухожилий, мышц относятся к часто встречающимся повреждениям опорно-двигательного аппарата. Характерным признаком разрыва или растяжения является нарушение двигательной функции сустава, который укрепляется соответствующей связкой, или мышцы, если повреждается она сама, либо ее сухожилие. При повреждении связки страдают расположенные рядом с ней питающие кровеносные сосуды. В результате этого образуется большее или меньшее кровоизлияние в окружающие ткани. Первая помощь. При растяжении, разрыве связок поврежденному суставу, прежде всего, необходимо обеспечить покой, наложить тугую повязку и для уменьшения боли прикладывать холодный компресс на протяжении 12-24 часов, затем перейти на тепло и согревающие компрессы (рис.11).

Рис. 11. Полиэтиленовый пакет со льдом, наложенный на голеностопный сустав при растяжении связок
7.3. Вывих.
Вывих – стойкое смещение суставных концов костей, которое вызывает нарушение функции сустава.
В большинстве случаев вывих является тяжелой травмой, которая иногда угрожает жизни пострадавшего. Так, при вывихе в шейном отделе позвоночника в результате сдавливания спинного мозга возможны паралич мышц рук, ног и туловища, расстройства дыхания и сердечной деятельности.
Основные признаки травматического вывиха: резкая боль, изменение формы сустава, невозможность движений в нем или их ограничение.
Первая помощь. Оказывая первую помощь пострадавшему на месте происшествия, нельзя пытаться вправлять вывих, т.к. это часто вызывает дополнительную травму. Необходимо обеспечить покой поврежденному суставу путем его обездвиживания. Необходимо приложить к нему холод (пузырь со льдом или холодной водой). При открытом вывихе на рану предварительно накладывают стерильную повязку. Нельзя применять согревающие компрессы. Вправить вывих должен врач, в первые часы после травмы.
7.4. Переломы
Переломы – повреждения костей, которые сопровождаются нарушением ее целости. При переломах одновременно с повреждением кости нарушается целость окружающих мягких тканей, могут травмироваться расположенные рядом мышцы, сосуды, нервы и др. При сопутствующем перелому повреждении кожи и наличии раны перелом называют открытым, а если кожа цела – закрытым.
Классификация переломов по их видам обширная. Переломы делят на врожденные, в основе которых лежит нарушение процессов костеобразования, и приобретенные. Приобретенные различают травматические, возникающие при действии значительной травмирующей силы, и патологические, которые могут развиваться даже при обычной нагрузке, при каких-либо заболеваниях костей (костная опухоль, гнойный процесс в кости — остеомиелит и др.).
Различают переломы полные (по всему поперечнику кости) и неполные (надломы).
Полные перелому бывают без смещения отломков, образовавшихся при переломе кости, и с их смещением. Смещение отломков возникает вследствие тяги мышц, которые прикрепляются к кости. В связи с прикреплением мышц к кости в одних и тех же местах смещение отломков в зависимости от уровня перелома всегда типично. Различают смещение отломков по длине, по ширине, под углом, по оси и — чаще — смешанное смещение отломков.
Переломы делятся также на закрытые, когда сохраняется целостность покровов (кожи, слизистых оболочек), и открытые, когда травмирующая сила или отломок кости разрывает покровы.
По направлению линии перелома различают переломы косые, поперечные, Т-образные, спиральные, осколъчатые (при образовании нескольких отломков). В случаях, когда один отломок внедряется в другой, говорят о вколоченных переломах.
Детские кости ломаются значительно реже в связи с их эластичностью, гибкостью, толщиной надкостницы, небольшой массой тела ребенка. Для детей типичны следующие типы переломов: надломы (перелом по типу зеленой ветки), понадкостничные переломы, эпифизеолизы (отрыв хрящевой части кости — эпифиза от губчатой части — метафиза). При действии травмирующего фактора большой силы возможны и другие виды переломов.
Признаки. Различают две группы симптомов перелома. Наличие этих симптомов позволяет безошибочно поставить диагноз сразу на месте происшествия. Отсутствие этих симптомов не исключает перелом, так как при некоторых переломах они слабо выражены (таблица 2).
При открытых переломах имеет место наличие раны, кровотечения из нее, в ране видны отломки костей, возможно выстояние отломка над раной. Переломы являются тяжелыми повреждениями, при них в момент травмы нередко возникают серьезные осложнения: болевой шок, сильное кровотечение, повреждение жизненно важных органов (сердца, легких, почек, печени, мозга), а также крупных сосудов и нервов. Иногда перелом осложняется жировой эмболией (попадание из костного мозга кусочков жира в венозные и артериальные сосуды и закрытие их просвета жировым эмболом).
Позднее при переломах может возникнуть еще ряд осложнений: плохое срастание перелома, отсутствие срастания и формирование ложного сустава в месте перелома, неправильное срастание при неустраненном смещении отломков, остеомиелит (гнойное воспаление кости и костного мозга), который развивается чаще при открытых переломах, когда через рану в кость проникают возбудители гнойной инфекции.
Таблица 2.
Признаки перелома конечности
|
Достоверные
|
Относительные
|
|
Ненормальная подвижность в области подозреваемого перелома Хруст в костях или щелкающий звук в момент получения травмы Крепитация (характерное похрустывание при ощупывании) Болезненность в месте перелома при нагрузке (давлении) по длинной оси кости Неестественное положение конечности (например, вывернута пятка или кисть) Наличие в ране отломков кости в случае открытого перелома |
Деформация конечности Болезненность в области перелома при ощупывании Нарушение функции поврежденной конечности |
Оказание первой медицинской помощи заключается в выполнении нескольких последовательных мероприятий. К ним относятся:
обезболивание — внутримышечное или подкожное введение анальгетиков; при их отсутствии даются перорально анальгин, ацетилсалициловая кислота и др.;
транспортная иммобилизация — создание неподвижности в области перелома на период перевозки пострадавшего в больницу;
остановка кровотечения и наложение стерильной повязки при открытых переломах;
согревание пострадавшего зимой и предупреждение перегрева летом.
Транспортная иммобилизация — важнейшее мероприятие первой медицинской помощи при переломах, она предупреждает дополнительное смещение отломков, обеспечивает покой травмированной части тела, предупреждает развитие травматического шока. Выполняют транспортную иммобилизацию с помощью стандартных шин: металлических лестничных или сетчатых, фанерных лубков, деревянной шины Дитерихса или металлической шины Томаса - Виноградова, пневматических надувных) шин (рис. 12).
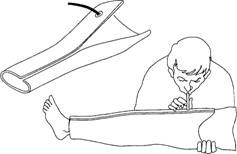
Рис. 12. Пневматическая шина
При их отсутствии используются подручные средства: доски, лыжи, лыжные палки, плотный картон, книги, толстые ветки деревьев и т. д.
(рис. 13).
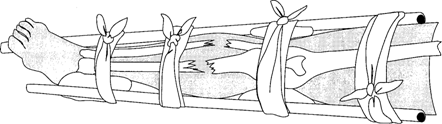
Рис. 13. Иммобилизация голени с помощью подручных средств
Применяется также аутоиммобилизация — фиксация сломанной конечности к здоровым частям тела (рука прибинтовывается к туловищу, сломанная нога — к здоровой ноге) (рис. 14).
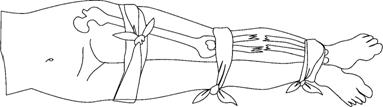
Рис. 14. Аутоиммобилизация способом «нога к ноге»
При выполнении транспортной иммобилизации должны строго соблюдаться следующие правила:
1. Обезболивание.
2. Придание пораженной конечности среднефизиологического положения, при котором уравновешивается напряжение мышц сгибателей и разгибателей: для руки создается небольшое отведение в плечевом, суставе, сгибание в локтевом суставе до угла 90-100°, среднее положение предплечья между супинацией и пронацией (предплечье должно опираться на локтевую кость), небольшое тыльное отведение в лучезапястном суставе и сгибание пальцев кисти; для ноги обеспечивается выпрямленное ее положение при сгибании в коленном суставе на угол 5-10° и тыльном сгибании в голеностопном суставе до угла 90-100°; во время манипуляций со сломанной конечностью необходимо осторожно потягивать ее по длине за стопу или кисть, чтобы избежать дополнительного смещения отломков и усиления болей.
3. Подбор и моделирование транспортной шины: подбирается шина такой длины, чтобы она фиксировала место перелома и захватывала бы по одному суставу выше и ниже места перелома, затем шине придается форма иммобилизируемой конечности; подгонка шины проводится по здоровой конечности больного или оказывающий помощь сгибает шину по себе; шину обертывают ватой и марлей, накладывают на больного поверх одежды; на области костных выступов помещают ватные прокладки; шину фиксируют к конечности бинтами, косынками или подручными средствами (полотенце, простыня, широкая тесьма и т. д.).
4. При наложении шина должна выступать за кончики пальцев верхних и нижних конечностей для обеспечения покоя, однако их надо оставлять свободными от бинта, чтобы можно было следить за состоянием тканей фиксированной конечности.
В зависимости от места перелома наложение транспортной шины, помимо общих правил, имеет и свои особенности.
При переломе плечевой кости шина должна идти от плечевого сустава со здоровой стороны через спину, плечевой сустав больной стороны и через всю руку. Шину сгибают так, чтобы она повторяла среднефизиологическое положение верхней конечности. После наложения шины на руку оба ее конца связывают, чтобы она не смещалась. В подмышечную область, под локтевой отросток, в кисть укладывают ватные подушечки; шину фиксируют на руке бинтом, после чего руку в шине фиксируют дополнительно косынкой. Косынка одним длинным углом лежит на здоровом надплечье, второй длинный угол перекидывается через руку и направляется к больному надплечью и задней поверхности шеи, где и завязывается под прямым углом; короткий угол охватывает локтевой сустав сзади наперед и фиксируется английской булавкой (рис. 15,16).
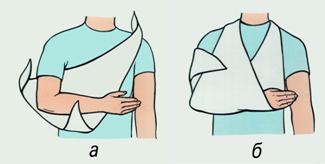
Рис. 15. Иммобилизация верхней конечности при повреждении (вывихе) плечевого сустава с помощью косынки: а, б — этапы иммобилизации.
Рис. 16. Транспортная иммобилизация лестничной шиной при переломе плеча
Перелом предплечья шинируется так же, только протяженность шины значительно меньше: от кончиков пальцев до средней трети плеча. При переломе мелких костей длина шины должна быть от кончиков пальцев до средней трети предплечья; положение кисти и пальцев выпрямленное или пальцы полусогнуты, в лучезапястном суставе кисть несколько согнута в тыльную сторону. После наложения шины рука фиксируется к туловищу косынкой так, чтобы ладонная поверхность предплечья касалась туловища (рис. 17).
Рис. 17. Транспортная иммобилизация лестничной
шиной при переломе предплечья
Переломы бедра и области коленного сустава иммобилизируют чаще деревянной шиной Дитерихса или проволочными лестничными шинами. Деревянная шина Дитерихса позволяет фиксировать конечность и осуществлять вытяжение по длине, поэтому ее называют дистракционной (рис. 18).
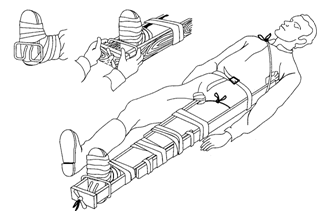
Рис. 18. Транспортная иммобилизация перелома бедра шиной Дитерихса
Для фиксации бедра лестничными шинами готовят три шины. Задняя шина должна идти от уровня лопатки, через тазобедренный сустав по задней поверхности ноги через пятку до кончиков пальцев. Шину слегка сгибают на уровне коленного сустава и под углом 90-100° на уровне голеностопного сустава. Внутренняя шина проходит по внутренней поверхности ноги от паховой области и до конца пятки, под прямым углом поворачивается на подошвенную поверхность стопы. Наружная шина укладывается от подмышечной впадины через боковую поверхность туловища и ноги до конца пятки, где она встречается с внутренней шиной и фиксируется с помощью тесьмы. На область, объединяющую боковые поверхности тазобедренного, коленного и голеностопного суставов и пятку, накладываются ватно-марлевые подушечки. Шина фиксируется к нижней конечности марлевыми бинтами, косынками или другими подручными средствами.
Перелом костей голени фиксируется по тому же принципу. Сначала накладывается задняя шина, затем П-образная — так, чтобы перекладина буквы П располагалась на подошве, а длинные ее стороны шли по внутренней и наружной поверхности ноги. Шина накладывается от кончиков пальцев до средней трети бедра (рис. 19).
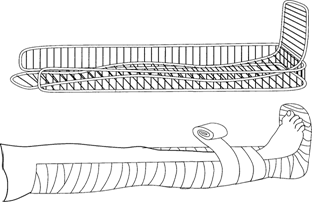
Рис. 19. Транспортная иммобилизация перелома голени лестничной шиной
При переломе костей стопы и одной из лодыжек накладывается только задняя шина — от кончиков пальцев до средней трети голени.
Переломы позвоночника могут быть на разных уровнях: в шейном, грудном, поясничном отделах. При повреждении в шейном отделе позвоночника пострадавшему накладывается воротник из ваты и мягкого картона, который обертывают вокруг шеи и фиксируют спиральными ходами бинта (воротник Шанца) (рис. 20).
Рис. 20. Иммобилизация перелома шейного отдела позвоночника
ватно-марлевым воротником Шанца
Транспортируют пострадавшего лежа на спине. В случаях переломов позвоночника, в нижнегрудном и поясничном отделах, травмированного укладывают на спину на щит-носилки, с валиком высотой 6-8 см под область перелома, или эвакуируют на обычных носилках в положении лежа на животе — с большим валиком под грудной клеткой.
При переломах таза пострадавшего укладывают на щит-носилки на спину, с большим валиком под областью коленных суставов. Ноги должны быть согнуты в тазобедренных и коленных суставах и отведены в тазобедренных — поза «лягушки».
При отсутствии специальных щит-носилок их оборудуют из подручных средств (доски, двери, столешницы, фанера и пр.).
Переломы нижней и верхней челюсти фиксируют с помощью бинтовой повязки, поддерживающей нижнюю челюсть. Можно предварительно между зубами положить плоскую дощечку, линейку.
Иммобилизация переломов ключицы чаще выполняется с помощью ватно-марлевых колец, трех косынок. Ватно-марлевые кольца или свернутые в виде колец косынки надевают на области плечевых суставов, пострадавший поднимает надплечья и сводит лопатки:
в этом положении кольца с помощью косынки связывают на спине друг с другом. Можно провести транспортную иммобилизацию, прижав верхнюю конечность травмированной стороны к туловищу и фиксируя ее повязкой Дезо (рис. 21).
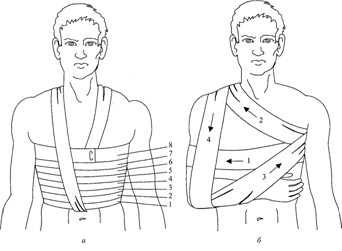
Рис. 21. Повязки на грудную клетку:
а — спиральная повязка; б — повязка Дезо; цифрами обозначен порядок накладывания туров бинта
Необходимое оснащение: анальгетики, типовые транспортные или импровизированные шины, шина Дитерихса, бинты, косынки, индивидуальный перевязочный пакет, вата или ватно-марлевые подушечки, санитарные носилки.
7.5. Открытые повреждения – раны
Ранами называются повреждения тканей, сопровождающиеся нарушением целостности покровов (кожи и слизистых оболочек).
Признаки ран: боль, зияние краев раны, кровотечение и нарушение функции поврежденной части тела. Степень выраженности этих признаков определяется тяжестью ранения: чем оно тяжелее, тем сильнее боль, тем обильнее кровотечение из раны и тяжелее страдают функции раненой части тела. У каждой раны есть входное отверстие (место нарушения целостности кожи или слизистой оболочки) и раневой канал (повреждение тканей по ходу продвижения ранящего предмета). Если ранящий предмет проходит через тело человека и выходит из него, тогда в месте выхода появляется выходное отверстие.
По виду ранящего предмета все раны подразделяют на две большие группы: неогнестрельные и огнестрельные.
Неогнестрельные ранения могут быть нанесены холодным оружием (кинжалом, клинком, штыком, ножом, топором), вторичными летящими предметами (кирпичом, деревянными предметами, осколком стекла и т. д.), а также иглой, гвоздем, зубами человека или животного.
Среди этой группы ранений различают раны:
• резаные;
• ушибленные;
• рваные;
• размозженные;
• скальпированные;
• рубленые;
• укушенные;
• отравленные;
• инфицированные.
Огнестрельные раны наносятся пулей, осколками снарядов, дробью. Для них характерен ряд общих закономерностей:
1. Обширное повреждение тканей (повреждение кожи, мышц, костей, внутренних органов). Возникают три зоны повреждения: зона раневого канала, в которой ткани нежизнеспособны, размозжены; зона травматического некроза (тяжелого механического повреждения тканей) и зона сотрясения, когда нет грубых разрушений, но понижена жизнеспособность тканей и имеет место плохая сопротивляемость инфекции.
2. Загрязнение ран землей, кусочками одежды, кожи, которые попадают в зону раневого канала и инфицируют рану.
3. Присоединение к действию ранящего предмета действия появившихся при ранении костных отломков, гидравлического давления жидкостей организма. Вследствие совместного действия перечисленных факторов при ранении навылет выходное отверстие от пули обычно значительно больше входного.
По глубине повреждения тканей различают раны поверхностные и глубокие. По характеру проникновения в ткани различают раны:
касательные — ранящий предмет только касается тканей;
слепые — ранящий предмет не выходит из тела человека;
сквозные, или ранения навылет, когда у раны имеются два отверстия: входное и выходное.
По отношению к инфекции различают раны чистые, инфицированные и гнойные.
Чистыми обычно являются операционные раны, поскольку исключается инфицирование. К ранам инфицированным относят случайные раны; в первые 6—8 ч микробы находятся по краям раны — адаптируются, приспосабливаются к новым условиям, а позднее проникают в глубину тканей, начинают быстро размножаться и вызывают нагноение.
К гнойным относятся раны, в которых уже развился воспалительный процесс. Такая рана отечна, болезненна; края раны воспалены, из нее течет гной. Обычно гнойными становятся инфицированные раны, если они вовремя не подверглись радикальному лечению.
По отношению к полостям тела человека различают раны, проникающие в полости и не проникающие.
Различают три основных полости в организме: полость черепа, грудной клетки и живота. Каждая из этих полостей окружена мягкими и костными тканями, только стенки полости живота в основном мягкотканые. Самой внутренней оболочкой для полости черепа является твердая мозговая оболочка, для грудной клетки — пристеночная плевра, для полости живота — пристеночная брюшина.
Если при ранении стенки каждой из полостей не повреждается самая внутренняя оболочка полости, то такое ранение считается непроникающим.
В случае ранения всей толщи стенки полости с повреждением и внутренней оболочки ранение считается проникающим в полость. Оно может быть более легким — без повреждения органов данной полости и тяжелым — с повреждением органов.
Но даже при более легком проникающем ранении без повреждения органов открываются входные ворота для инфекции, которая попадает внутрь полости и может вызвать воспалительные процессы органов (воспаление мозга, легких, органов живота).
Глубина, распространенность раны, анатомическая область, в которой нанесена рана, определяют тяжесть ранения. При ранениях возможно развитие следующих основных осложнений:
болевой шок — тяжелое общее состояние, вызванное потоком болевых импульсов, идущих от раны, так как при ранении повреждается большое количество чувствительных нейрорецепторов;
кровопотеря. В зависимости от того, насколько хорошо васкуляризирована (снабжена кровеносными сосудами) область ранения, кровопотеря может быть от небольшой до тяжелой, вплоть до развития острой массивной кровопотери;
инфицирование раны — попадание в нее микробов — может наступить в момент ранения и позже, в том числе при оказании помощи больному.
Оказание первой медицинской помощи должно ориентироваться на профилактику возможных осложнений ранения и борьбу с ними. Для предупреждения кровопотери необходимо как можно быстрее остановить кровотечение. Характер действий при этом будет определяться видом и степенью кровотечения: при артериальных кровотечениях — любой из способов кругового сдавления конечности, при венозных — наложение давящих повязок. Могут быть использованы и различные способы временной остановки кровотечения.
В целях борьбы с болью при тяжелых ранениях пострадавшему следует вводить из шприца-тюбика один из анальгетиков. В годы Великой Отечественной войны взрослым давали внутрь алкоголь. Детям вводятся ненаркотические анальгетики в дозе, соответствующей возрасту ребенка.
При наличии обширных ран целесообразна иммобилизация — обездвиживание поврежденной части тела с помощью транспортных шин или подручных средств. Летом раненого нельзя перегревать, зимой — переохлаждать. Следует перенести его в укрытие.
Раны, нанесенные огнестрельным и холодным оружием, а также случайными предметами, являются первично инфицированными, так как инфекция в ткани попадает в момент травмы. Первичное инфицирование может быть и не массивным. Серьезную опасность представляет вторичное инфицирование, когда микробная флора попадает в ткани уже после ранения — с окружающей кожи, из загрязненного воздуха, с предметов окружающей среды.
В очаге поражения для профилактики вторичной инфекции на раны накладывают стерильную повязку с помощью индивидуального перевязочного пакета. Травмированный участок тела освобождают от одежды (отвернуть, распороть, по возможности убрать), здоровую кожу вокруг хорошо смазывают 5%-м спиртовым раствором йода.
Прорезиненный мешочек индивидуального перевязочного пакета разрывают по имеющимся на пакете меткам, из вощеной бумаги извлекают стерильный бинт и стерильные подушечки. Подушечки берут руками в том месте, где они прошиты цветными нитками, при этом внутренняя часть подушечек сохраняется стерильной, и именно этой стороной подушечки укладывают на рану и фиксируют бинтом. Одна из подушечек подвижна, ее можно сдвигать.
Если рана большая или ожоговая поверхность обширна, подушечки могут быть развернуты, при этом также необходимо сохранять неприкосновенной их внутреннюю часть. Иногда приходится использовать большие индивидуальные перевязочные пакеты или специальные контурные повязки. Конец бинта прикалывают английской булавкой, которая имеется в пакете, или разрывают и завязывают, но так, чтобы узел не находился на ране или опорной части тела.
Сильно загрязненную кожу вокруг раны можно хорошо промыть водой с мылом (лучше кипяченой), раствором фурацилина, перекисью водорода, а затем высушить и обработать 5%-м спиртовым раствором йода. Затем накладывают стерильную повязку. При отсутствии индивидуального перевязочного пакета используют чистую хлопчатобумажную ткань (простыню, полотенце, салфетку, косынку и пр.).
При наличии раны в области волосистой части головы необходимо чистым полотенцем или салфеткой, смоченными водой, протереть голову для удаления крови, состричь волосы в радиусе 5 см вокруг раны, дезинфицировать кожу 5%-м спиртовым раствором йода, после чего наложить стерильную повязку.
В случаях тяжелых ранений целесообразна следующая очередность выполнения мероприятий по оказанию помощи:
1) временная остановка кровотечения;
2) введение обезболивающих средств;
3) наложение стерильной повязки;
4) выполнение иммобилизации;
5) транспортировка в лечебное учреждение. Возможные осложнения ран:
1. Шок (травматический или постгеморрагический, вследствие кровопотери).
2. Анемия (малокровие, уменьшение содержания гемоглобина вследствие кровопотери).
3. Интоксикация в результате всасывания продуктов распада тканей в случае попадания отравляющих веществ или развития воспаления. Одним из проявлений интоксикации является лихорадка (повышение температуры тела). ,
ГЛАВА 8. СПЕЦИФИЧЕСКИЕ ИНФЕКЦИОННЫЕ ЗАБОЛЕВАНИЯ (СТОЛБНЯК И ДР.).
Столбняк — это острое инфекционное заболевание с контактным механизмом передачи возбудителя. Характеризуется поражением центральной нервной системы с тоническим напряжением скелетной мускулатуры и периодическими генерализованными судорогами. Возбудитель — палочка Clostridium tetani из семейства Bacillacaea рода Clostridium. Анаэроб, при доступе кислорода и температуре не ниже 12-14 °С образует споры. Вырабатывает экзотоксин, который поражает нервную систему и вызывает разрушение красных клеток крови (эритроцитов). Размножающиеся формы микроба погибают при 80 °С через 30 мин, обычные антисептические и дезинфицирующие растворы убивают возбудителя в течение 3-6 ч. Споры в почве могут сохраняться более 10 лет. При кипячении они погибают через 1 ч, а в растворе йода, перекиси водорода выживают до 6 ч. Под действием сухого жара при 115 °С погибают в течение 30 мин.
Резервуар и источники возбудителя — травоядные животные, грызуны, а также человек: возбудитель живет в кишечнике и с фекалиями широко рассеивается во внешней среде, длительно сохраняясь в почве.
Механизм передачи возбудителя — контактный. Путь передачи — травматический, через поврежденные кожные покровы и слизистые оболочки (раны, ожоги, обморожения), куда попадают загрязненные возбудителем частички почвы, навоза или фекалии. Факторами передачи могут также служить загрязненный возбудителем медицинский инструментарий и другие режущие и колющие предметы.
Естественная восприимчивость людей высокая, вероятность заболевания увеличивается при большой зоне повреждения тканей, когда затрудняется доступ кислорода к поврежденным тканям (анаэробные условия). В рваных, ушибленных, огнестрельных ранах столбнячная палочка попадает в идеальные условия для своей жизнедеятельности.
Инкубационный период длится от нескольких часов до 1 мес, чаще 6-14 дней. Чем короче инкубационный период, тем выше степень риска для жизни пораженного.
Основные клинические признаки. Начало подострое или острое. Последовательно возникают спазм жевательной мускулатуры и тоническое напряжение мимических мышц, мышц затылка, груди, диафрагмы, спины, плеч и бедер. Через 1-5 дней развиваются приступы генерализованных судорог, возникают мышечные боли, потливость, тахикардия, затруднения глотания, дыхания, мочеиспускания, дефекации. Температура повышена, сознание сохранено. Выздоровление наступает в течение от 2 нед до 2 мес. Смерть обычно наступает от паралича дыхательной мускулатуры; летальность от 15 до 35 %.
Профилактика столбняка осуществляется в плановом порядке, путем введения столбнячного анатоксина в лечебных учреждениях по месту жительства и в экстренном порядке (раненым и обожженным) в пунктах оказания экстренной врачебной помощи.
Широкая вакцинация позволила значительно уменьшить заболеваемость, но столбняк не исчез окончательно. В России ежегодно регистрируется несколько десятков случаев — главным образом, среди непривитых или не полностью привитых. Заболевание больше распространено среди женщин, поскольку мужское население прививают во время военной службы.
В развивающихся странах столбняк особенно широко распространен среди новорожденных, у которых отсутствуют материнские антитела вследствие того, что мать не была привита, или по причине искусственного вскармливания. По оценкам ВОЗ (Всемирной организации здравоохранения), ежегодно в мире регистрируется 400 тыс. летальных исходов среди новорожденных вследствие развития столбняка.
Единственным средством профилактики является прививка, эффективность которой составляет 95-100 %.
Необходимое оснащение при открытых повреждениях: анальгетики в шприц-тюбике, типовой жгут, индивидуальный перевязочный пакет, бинты, вата, косынки, транспортные шины, 5%-й спиртовой раствор йода, санитарные носилки.
ГЛАВА 9. ПЕРВАЯ ПОМОЩЬ ПРИ ОТМОРОЖЕНИЯХ
Отморожение – повреждение тканей в результате воздействия низкой температуры. Причины отморожения различны, и при соответствующих условиях (длительное воздействие холода, ветра, повышенная влажность, тесная или мокрая обувь, неподвижное положение, плохое общее состояние пострадавшего – болезнь, истощение, алкогольное опьянение, кровопотеря и т.д.) отморожение может наступить даже при температуре плюс 3-7?. Более подвержены отморожению дистальные отделы конечностей, уши, нос. При отморожениях вначале ощущается чувство холода, сменяющееся затем онемением, при котором исчезают вначале боли, а затем всякая чувствительность. Наступившая анестезия делает незаметным продолжающееся воздействие низкой температуры, что чаще всего является причиной тяжелых необратимых изменений в тканях.
По тяжести и глубине различают четыре степени отморожения. Установить это возможно лишь после отогревания пострадавшего, иногда через несколько дней. Отморожение I степени характеризуется поражением кожи в виде обратимых расстройств кровообращения. Кожа пострадавшего бледной окраски, несколько отечная, чувствительность ее резко снижена или полностью отсутствует. После согревания кожа приобретает сине-багровую окраску, отечность увеличивается, при этом часто наблюдаются тупые боли. Воспаление (отечность, краснота, боли) держится несколько дней, затем постепенно проходит. Позднее наблюдаются шелушение и зуд кожи. Область отморожения часто остается очень чувствительной к холод.
Отморожение II степени проявляется омертвением поверхностных слоев кожи. При отогревании бледный кожный покров пострадавшего приобретает багрово-синюю окраску, быстро развивается отек тканей, распространяющийся за пределы отморожения. В зоне отморожения образуются пузыри, наполненные прозрачной или белого цвета жидкостью. Кровообращение в области повреждения восстанавливается медленно. Длительно может сохраняться нарушение чувствительности кожи, но в то же время отмечаются значительные боли. Для данной степени отморожения характерны общие явления: повышение температуры тела, озноб, плохой аппетит и сон. Если не присоединяется вторичная инфекция, в зоне повреждения происходит постепенное отторжение омертвевших слоев кожи без развития грануляции и рубцов (15-30 дней). Кожа в этом месте длительное время остается синюшной, со сниженной чувствительностью.
При отморожении III степени нарушение кровоснабжения (тромбоз сосудов) приводит к омертвению всех слоев кожи и мягких тканей на различную глубину. Глубина повреждения выявляется постепенно. В первые дни отмечается омертвение кожи: появляются пузыри, наполненные жидкостью темно-красного и темно-бурого цвета. Вокруг омертвевшего участка развивается воспалительный вал (демаркационная линия). Повреждение глубоких тканей выявляется через 3-5 дней в виде развивающейся влажной гангрены. Ткани совершенно нечувствительны, но больные страдают от мучительных болей.
Общие явления при данной степени отморожения выражены сильнее. Интоксикация проявляется потрясающими ознобами и потами, значительным ухудшением самочувствия, апатией к окружающему.
Отморожение IV степени характеризуется омертвением всех слоев ткани, в том числе и кости. При данной глубине поражения отогреть поврежденную часть тела не удается, она остается холодной и абсолютно нечувствительной. Кожа быстро покрывается пузырями, наполненными черной жидкостью. Граница повреждения выявляется медленно. Отчетливая демаркационная линия появляется через 10-17 дней. Поврежденная зона быстро чернеет и начинает высыхать (мумифицироваться). Процесс отторжения некротизировавшейся конечности длительный (1,5-2 мес.), заживление раны очень медленное и вялое.
При отморожении I степени и ограниченных участков тела (нос, уши) согревание можно осуществлять с помощью тепла рук оказывающего первую помощь, грелок. Следует воздержаться от интенсивного растирания и массажа охлажденной части тела, т.к. при отморожениях II, III и IV степени это может привести к травме сосудов, что увеличит опасность их тромбоза и тем самым увеличит глубину повреждения тканей.
Первая помощь. Большое значение при оказании первой помощи имеют мероприятия по общему согреванию пострадавшего (горячий кофе, чай, молоко). Быстрейшая доставка пострадавшего в медицинское учреждение является также мерой первой помощи. При транспортировке следует принять все меры к предупреждению повторного охлаждения. Если первая помощь не была оказана до прибытия санитарного транспорта, то ее следует оказать во время транспортировки. Главное не допустить согревания переохлажденных участков тела снаружи, т.к. на них губительно действует теплый воздух, теплая вода, прикосновение теплых предметов и даже рук.
Когда пострадавшего вводят в отапливаемое., помещение, переохлажденные участки тела, чаще руки или ноги, нужно оградить от воздействия тепла, наложив на них теплоизоляционные повязки (ватно-марлевые, шерстяные и другие). Повязка должна закрывать только область с пораженным побледнением кожи, не захватывая не изменившиеся кожные покровы. В противном случае тепло от участков тела с ненарушенным кровообращением будет распространяться под повязкой на переохлажденные участки, и вызывать их согревание с поверхности, чего допустить нельзя!
Повязку оставляют до тех пор, пока не появится чувство жара и не восстановится чувствительность в пальцах рук или ног. В таком случае согревание тканей будет происходить за счет тепла, приносимого током крови и жизнедеятельность тканей пораженного участка будет восстанавливаться одновременно с восстановлением в нем кровотока.
Очень важно обеспечить неподвижность переохлажденных пальцев кистей и стоп, так как их сосуды очень хрупки и потому возможны кровоизлияния после восстановления кровотока. Чтобы обеспечить их неподвижность, достаточно применить любой из видов транспортной иммобилизации импровизированными или стандартными шинами.
При общем переохлаждении с потерей сознания основным правилом по прежнему остается наложение теплоизолирующих повязок на руки и ноги, как только пострадавшего внесли в теплое помещение. Предварительно у него определяют признаки жизни в виде наличия элементов сознания, дыхания, сердцебиения, реакции зрачков на свет, по показаниям проводят ИВЛ методом "донора" и осторожно непрямой массаж сердца. Тело укутывают ватным или шерстяным одеялом. Оледеневшую обувь не снимают и ноги в этой обуви укутывают любым подручным материалом. После оказания необходимой помощи за состоянием пострадавшего ведут наблюдение и в дальнейшем госпитализируют в лечебное учреждение, Применяя этот метод первой помощи, часто удается спасти обмороженных и избежать тяжелых последствий отморожения рук и ног.
ГЛАВА 10. ИНОРОДНЫЕ ТЕЛА
Инородные тела в мягких тканях довольно часто встречаются при производственных и, особенно, бытовых повреждениях (занозы, иголки, гвозди, кусочки стекла). Опасность заключается в том, что вместе с инородными телами в ткани внедряются микробы, которые вызывают воспалительный процесс вокруг инородного тела.
Признаки. Инородное тело может хотя бы частично выступать над поверхностью кожи. Если больной получил повреждение в виде колотой (игла, гвоздь) или колото-резаной раны (стекло), всегда возможно попадание ранящего тела или части его в глубину тканей. Такое инородное тело может мало беспокоить больного или вызывать боли лишь при надавливании на него. Вскоре возникают отек, припухлость и другие признаки воспалительного процесса.
Первая помощь. Не следует пытаться удалить иглу, гвоздь, стекло и особенно — занозу, даже в тех случаях, когда часть инородного тела выдается над поверхностью кожи и его легко извлечь. Хирургическая помощь предупредит возможный перелом инородного тела в глубине тканей, что особенно легко может произойти при извлечении щепки или занозы. Такое неудачное, неполное извлечение инородного тела затруднит последующую медицинскую помощь.
10.1. Инородные тела в глотке и пищеводе.
Очень часто попадают и задерживаются в глотке и пищеводе рыбьи и мясные кости, а у детей — монеты, пуговицы, орехи и другие мелкие предметы.
Жалобы. Загрудинные боли и боли в области шеи, особенно при глотании. Оказание первой медицинской помощи. Попытки вызвать прохождение инородного тела по пищеводу в желудок съеданием корок хлеба, каши, картофеля в большинстве случаев успеха не дают, поэтому — особенно при инородных телах большого размера и при болезненности глотания — лучше обратиться в медицинское учреждение.
10.2. Инородные тела в слуховом проходе.
У взрослых, а особенно у детей, в наружный слуховой проход довольно часто попадают небольшие инородные тела (комочки ваты, горошины и т. п.). Еще более часты проникновения инородных тел в виде серных пробок, образующихся в слуховом проходе и при набухании (при попадании воды) дающих неприятные ощущения.
Признаки. Инородное тело в наружном слуховом проходе, кроме некоторого ослабления слуха, других расстройств вначале может не давать.
Оказание первой медицинской помощи. Не следует пытаться удалить инородное тело шпильками, спичками и какими-либо предметами. Такие попытки лишь приводят к проталкиванию тела на еще большую глубину и могут вызвать тяжелейшие осложнения. Необходимо обратиться в амбулаторию или поликлинику.
10.3. Инородные тела глаза.
Мелкие частицы металла и камня нередко попадают в глаз и вызывают его повреждение. Очень часто в конъюнктивальный мешок попадают мелкие соринки, песчинки, насекомые.
Признаки. Возникает обильное отделение секрета глаза (слез) и непроизвольное смыкание век.
Оказание первой медицинской помощи. Совершенно недопустимы всевозможные домашние меры извлечения инородных тел. Такие больные нуждаются в немедленной специальной медицинской помощи.
10.4. Инородные тела в дыхательных путях.
В дыхательные пути нередко попадают булавки, кнопки, мелкие гвозди и другие предметы, которые берут в рот в процессе какой-либо деятельности. Еще более часто в дыхательные пути детей проникают мелкие предметы при игре с ними (семена подсолнуха, скорлупки орехов, монеты и др.).
Признаки. Если взрослый обычно сам жалуется на попадание инородного тела в дыхательные пути, то ребенок нередко объяснить ничего не может. Затруднение дыхания и приступ кашля у взрослого свидетельствуют о попадании и нахождении инородного тела в дыхательных путях. При внезапном приступе удушья и кашля у ребенка, находящегося без надзора, окружающие всегда должны думать о возможности попадания инородного тела в дыхательные пути. Помощь зависит от причины и выраженности обструкции дыхательных путей, а также от уровня сознания, адекватности газообмена.
Если есть подозрение на обструкцию (закупорку) и больной в сознании, следует спросить, не чувствует ли он, что задыхается. Немедленное вмешательство не показано при частичной обструкции дыхательных путей, когда сохраняются нормальный цвет кожи и способность кашлять, даже если между приступами кашля слышны хрипы.
При неполной обструкции дыхательных путей с нарушением дыхания (слабость, неэффективный кашель, свистящие хрипы на вдохе, нарастающее затруднение дыхания и, нередко — цианоз) активное вмешательство иногда показано.
При полной обструкции дыхательных путей (больной не способен говорить, дышать или кашлять и часто хватается за горло) необходимо срочное вмешательство.
Для устранения обструкции дыхательных путей у взрослых применяют прием Геймлиха. Цель этого приема — резко вытолкнуть из легких достаточное количество воздуха, вызвав искусственный кашель достаточной интенсивности, чтобы удалить инородное тело. Необходимо помнить о следующих аспектах этой процедуры:
1. Правильная техника: подойти к стоящему или сидящему больному сзади, обхватить его руками вокруг талии, надавить на живот и произвести резкий толчок вверх. Нужно убедиться, что толчок выполняется в надлежащей анатомической точке (по средней линии живота между пупком и мечевидным отростком), чтобы свести к минимуму вероятность внутренних повреждений.
2. Каждый толчок должен быть выполнен как самостоятельный прием, с твердым намерением устранить обструкцию одним движением.
В случае предполагаемой обструкции у взрослого, находящегося без сознания, уместна попытка пальцевого удаления инородного тела. Реаниматор пальцами одной руки открывает рот больного и вводит указательный палец другой руки вдоль внутренней поверхности щеки глубоко в глотку, к корню языка. Согнув указательный палец в дистальной фаланге, реаниматор пытается с помощью этого «крючка» сместить и удалить предмет, вызывающий обструкцию. Необходима особая осторожность, чтобы не протолкнуть инородное тело глубже в дыхательные пути.
Последовательность реанимационных мероприятий:
• если есть веские основания предполагать обструкцию дыхательных путей инородным телом, то попытку пальцевого удаления предпринимают в первую очередь;
• если обструкции дыхательных путей нет, то реанимацию начинают с искусственной вентиляции легких (ИВЛ).
Когда попытки провести ИВЛ безрезультатны даже после изменения положения головы, следует предположить обструкцию инородным телом. В таких случаях рекомендуют:
• выполнить прием Геймлиха (при необходимости повторить до 5 раз);
• открыть рот реанимируемого и попытаться произвести пальцевое удаление инородного тела;
• вновь попытаться провести искусственное дыхание;
• повторять описанный выше цикл мероприятий необходимое число раз, пока инородное тело не будет удалено.
У взрослого, находящегося в сознании и начавшего внезапно задыхаться, наличие обструкции обычно не вызывает сомнений. Столкнувшись же с остановкой кровообращения при невыясненных обстоятельствах, диагноз поставить гораздо труднее.
Самая частая причина обструкции дыхательных путей у человека, находящегося в бессознательном состоянии, — западение языка или неправильное положение головы реанимируемого. И только безуспешные попытки проведения ИВЛ после изменения положения головы указывают на инородное тело.
Возможность обструкции дыхательных путей всегда следует иметь в виду у взрослого или ребенка, если налицо внезапная остановка дыхания и цианоз либо пострадавший обнаружен в бессознательном состоянии.
10.5. Обструкция дыхательных путей у детей.
Подавляющее большинство смертей вследствие аспирации инородного тела приходится на возраст до 5 лет, причем в 65 % случаев — на возраст до одного года.
Начальная тактика при обструкции дыхательных путей инородным телом одинакова у детей и у взрослых:
• если ребенок без сознания и не дышит — нужно попытаться освободить дыхательные пути;
• если ребенок в сознании — успокоить его и уговорить не сдерживать кашель; активные вмешательства предпринимаются, только когда кашель становится слабым, усиливается стридор или ребенок теряет сознание;
• как можно быстрее вызвать реанимационную бригаду. Помощь грудным детям:
• нанести 5 ударов по спине (держа ребенка животом вниз);
• перевернуть ребенка и произвести 5 толчков в грудную клетку (на уровне нижней трети грудины — на один палец ниже сосков), аккуратно поддерживая его в положении на спине (голова ребенка должна находиться ниже его туловища); использовать прием Геймлиха не рекомендуется из-за риска разрыва печени;
• если инородное тело видно, его извлекают; из-за риска усугубления обструкции пальцевое удаление инородного тела вслепую у новорожденных и грудных детей противопоказано;
• вновь попытаться открыть дыхательные пути (подняв подбородок и запрокинув голову ребенка) и провести ИВЛ. Если легкие не вентилируются, еще раз изменить положение головы и повторить попытку ИВЛ. В случае безуспешности всех этих мероприятий повторить весь цикл сначала.
Для детей первых лет жизни. При обструкции дыхательных путей инородным телом у детей старше одного года последовательность и объем лечебных мероприятий — те же, что у взрослых, за исключением пальцевого удаления инородного тела вслепую:
• выполнить прием Геймлиха (до 5 раз), находясь сзади сидящего или стоящего ребенка;
• продолжать серии из 5 толчков, пока обструкция инородным телом не будет устранена или пока ребенок не потеряет сознания;
• если ребенок без сознания, его кладут на спину, освобождают дыхательные пути и снова пытаются произвести ИВЛ (проверяя, поднимается ли при этом грудная клетка), затем изменяют положение головы ребенка (проверяя, приводит ли это к открытию дыхательных путей), после чего выполняют прием Геймлиха (5 толчков): если становится видно инородное тело, его удаляют; в противном случае весь этот цикл повторяют. Причиной обструкции дыхательных путей у детей первых лет жизни может быть инфекция (например эпиглоттис или ложный круп). В этом случае тактика совершенно иная.
ГЛАВА 11. ПЕРВАЯ ПОМОЩЬ ПРИ ОЖОГАХ
Ожоги – повреждение тканей, возникающее под действием высокой температуры, электрического тока, кислот, щелочей или ионизирующего излучения. Соответственно различают термические, электрические, химические и лучевые ожоги. Термические ожоги встречаются наиболее часто, на них приходится 90-95% всех ожогов.
Тяжесть ожогов определяется площадью и глубиной поражения тканей. В зависимости от глубины поражения различают четыре степени ожогов. Поверхностные ожоги (I, II степеней) при благоприятных условиях заживают самостоятельно. Глубокие ожогов (III и IV степени) поражают кроме кожи и глубоколежащие ткани, поэтому при таких ожогах требуется пересадка кожи. У большинства пораженных обычно наблюдается сочетание ожогов различных степеней.
Вдыхание пламени, горячего воздуха и пара может вызвать ожог верхних дыхательных путей и отек гортани с развитием нарушений дыхания. Вдыхаемый дым может содержать азотную или азотистую кислоты, а при сгорании пластика — фосген и газообразную гидроциановую кислоту. Такой дым ядовит, он вызывает химический ожог и отек легких. При пожарах в закрытом помещении у пострадавших всегда следует подозревать поражение легких. Ожог верхних дыхательных путей и повреждение легких приводят к нарушению доставки кислорода к тканям организма (гипоксии). У взрослых гипоксия проявляется беспокойством, бледностью кожи, у детей – выраженным страхом, плаксивостью, иногда возникают спастическое сокращение мышц и судороги. Гипоксия является причиной многих смертельных исходов при пожарах в помещениях.
Первая помощь состоит в прекращении действия поражающего фактора. При ожогах пламенем следует потушить горящую одежду, вынести пострадавшего из зоны пожара; при ожогах горячими жидкостями или расплавленным металлом – быстро удалить одежду с области ожогов.
Для прекращения воздействия температурного фактора необходимо быстрое охлаждение пораженного участка тела путем погружения в холодную воду, под струю холодной воды или орошением хлорэтилом.
При химических ожогах (кроме ожогов негашеной известью) пораженную поверхность как можно быстрее обильно промывают водой из-под крана. В случае пропитывания химически активным веществом одежды нужно стремиться быстро удалить ее. Абсолютно противопоказаны какие-либо манипуляции на ожоговых ранах. С целью обезболивания пострадавшему дают анальгин (пенталгин, темпалгин, седалгин). При больших ожогах пострадавший принимает 2-3 таблетки ацетилсалициловой кислоты (аспирина) и 1 таблетку димедрола. До прибытия врача дают пить горячий чай и кофе, щелочную минеральную воду (500-2000 мл) или следующие растворы: I раствор – гидрокарбонат натрия (пищевая сода) 1/2 чайн. л., хлорид натрия (поваренная соль) 1 чайн. л. на 1 л воды; II раствор – чай, на 1 л которого добавляют 1 чайн. л. поваренной соли и 2/3 чайн. л. гидрокарбоната или цитрата натрия. На обожженные поверхности после обработки их 70% этиловым спиртом или водкой накладывают асептические повязки.
При обширных ожогах пострадавшего завертывают в чистую ткань или простыню и немедленно доставляют в больницу. Наложение в домашних условиях на ожоговую поверхность сразу после ожога различных мазей или рыбьего жира не оправданы, т.к. они сильно загрязняют рану, затрудняют ее дальнейшую обработку и определение глубины поражения.
Для местного лечения ожогов лучше применять многокомпонентные аэрозоли (левовинизоль, олазоль, ливиан, пантенол), эффективно также использование настоя травы зверобоя.
ГЛАВА 12. ОКАЗАНИЕ ПЕРВОЙ МЕДИЦИНСКОЙ ПОМОЩИ ПРИ БОЛЯХ
12.1. Боль в груди.
Чаще всего эта боль бывает обусловлена ухудшением сердечного кровообращения (стенокардией или инфарктом миокарда). Боль в области сердца может быть и не коронарного происхождения: в связи с обменными нарушениями в миокарде, при отравлениях бензином, угарным газом и другими веществами; аллергического и инфекционного генеза; при туберкулезе, при воспалении легких, раке легких, плеврите, опухолях; при травме, невралгии, остеохондрозе, миозите; при воспалении пищевода и других патологических состояниях и др.
Наибольшую опасность, вследствие скоростного развития, представляет инфаркт миокарда. Боль при этой патологии чаще бывает интенсивная — сжимающего, давящего, жгучего характера; реже — тупая, ноющая. Появляется ночью в покое, иногда в связи с физической или психоэмоциональной нагрузкой; продолжается от 10 мин до суток (в отличие от стенокардии, длящейся 2-15 мин). Боль локализуется за грудиной, иррадиируя в левую руку, лопатку, захватывая всю грудь; реже бывает в верхней половине живота. Нитроглицерин, как правило, недостаточно помогает (при стенокардии же дача нитроглицерина или анальгетиков быстро снимает боль). В определении характера патологического процесса большую роль играет ЭКГ. Известно, что в последнее десятилетие инфаркт миокарда в нашей стране «помолодел», встречается у школьников, студентов; летальность от инфаркта высокая.
Оказание первой медицинской помощи:
• Срочно вызвать специализированную помощь.
• Больному с болью в груди должен быть обеспечен покой. Лечение начинают с назначения нитроглицерина по 1 таблетке (0,0005 мг) под язык. При отсутствии эффекта необходимо повторить прием нитроглицерина до 3 раз с интервалом 5-10 мин.
• До приезда врача могут быть использованы успокаивающие средства (валериана), отвлекающие (горчичники на область локализации боли), точечный массаж и т. д. Для диагностики и исключения инфаркта миокарда бригада «скорой помощи» по возможности срочно должна провести ЭКГ.
ГЛАВА 13. ПРАВИЛА ОСТАНОВКИ КРОВОТЕЧЕНИЯ
Различают следующие виды кровотечения:
· капиллярное;
· артериальное;
· венозное.
Капиллярное кровотечение происходит при повреждении мелких сосудов. Кровь сочится по всей поверхности раны, как из губки. Как правило, такое кровотечение не бывает обильным. Останавливается капиллярное кровотечение наложением давящей повязки непосредственно на рану.
Артериальное кровотечение определяется по алому, ярко-красному цвету крови, которая выбрасывается из раны пульсирующей струей, иногда в виде фонтана. Оно опасно для жизни, так как раненый за короткий промежуток времени может потерять большое количество крови. Поэтому необходимо быстро остановить кровотечение. Самым простым способом его остановки является пальцевое прижатое артерии выше места ранения. Пальцевое прижатое артерии — это только первая мера, которая применяется при артериальном кровотечении. Ее можно применять только в течение очень короткого срока, необходимого для подготовки к наложению жгута или закрутки на конечности или стерильной давящей повязки на другие участки тела (рис 22).
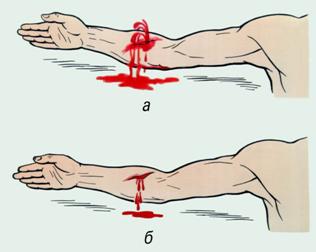
Рис.22. Виды кровотечения:
а – артериальное;
б – венозное
При артериальном кровотечении на голени прижимается подколенная артерия. Прижатие производится обеими руками. Большие пальцы при этом кладут на переднюю поверхность коленного сустава, а остальными пальцами нащупывают артерию в подколенной ямке и прижимают ее к кости. При артериальном кровотечении из бедра прижимают бедренную артерию, которая находится на внутренней поверхности верхней части бедра непосредственно под паховой складкой. При артериальном кровотечении из раненого сосуда верхней конечности прижимают плечевую артерию к плечевой кости у внутренней поверхности двуглавой мышцы плеча четырьмя пальцами руки. Эффективность прижима проверяют по пульсации лучевой артерии на внутренней поверхности локтевого сгиба (Рис 23)
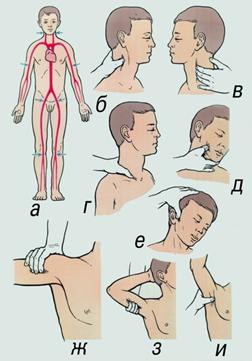
Рис. 23. Метод временной остановки (пальцевое прижатие) артериального кровотечения; а) схема расположения магистральных артерий и точек прижатия(указаны стрелками.)
При кровотечении из раны, расположенной на шее, прижимают сонную артерию на стороне ранения ниже раны. Для остановки артериального кровотечения при ранении конечностей накладывают жгуты или закрутки. Места наложения кровоостанавливающих жгутов совпадают с местами прижима артерий. Наиболее надежный способ остановки артериального кровотечения из конечностей — наложение резинового или матерчатого жгута (закрутки), сделанного из подручных материалов: ремня, полотенца и т.п. (рис. 24)
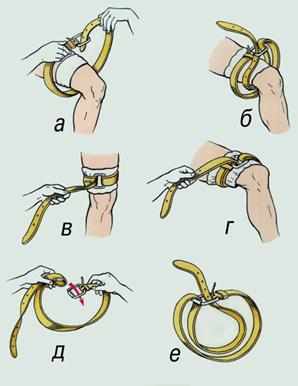
Рис. 24. Использование поясного ремня в качестве кровоостанавливающего жгута: а, б, в, г – этапы наложения жгута; д, е – подготовка двойной петли.
При наложении жгута (закрутки) необходимо соблюдать следующие правила:
· жгут (закрутку) следует накладывать как можно ближе к кровоточащей ране и центральнее от раны по отношению к туловищу;
· жгут (закрутку) следует накладывать поверх одежды (или поверх нескольких туров бинтов); наложенный жгут (закрутка) должен быть хорошо виден, его нельзя закрывать одеждой или бинтом;
· затягивать жгут (закрутку) надлежит до прекращения кровотечения; чрезмерное затягивание жгута (закрутки) увеличивает болевые ощущения и нередко травмирует нервные стволы; слабо затянутый жгут (закрутка) усиливает кровотечение;
· жгут (закрутку) нельзя держать более 1,5-2 часов, иначе может наступить омертвение конечности.
Следующим способом остановки артериального кровотечения является способ остановки кровотечения путем максимального сгибания конечностей.
Для остановки кровотечения из ран кисти и предплечья нужно расположить свернутый из марли, ваты или тугого мягкого материала валик в локтевой сгиб, согнуть руку в локте, при этом предплечье плотно привязывается к плечу. Для остановки кровотечения из плечевой артерии валик кладут в подмышечную впадину и согнутую в локте руку крепко прибинтовывают к грудной клетке. При кровотечении в подмышечной впадине согнутые в локте руки максимально отводят назад, и локти связывают, при этом подключичная артерия прижимается ключицей к первому ребру. Этим приемом нельзя пользоваться при переломе костей конечностей. При повреждении мелких артерий, а также при ранении груди, головы, живота, шеи и других мест тела артериальные кровотечения останавливают наложением стерильной давящей повязки. В этом случае на рану накладывают несколько слоев стерильной марли или бинта и плотно забинтовывают.
Венозное кровотечение определяется по темно-красному, вишневому цвету крови, которая вытекает из раны непрерывной струей, но медленно, без толчков. Такое кровотечение часто может быть обильным. Для его остановки достаточно наложить тугую стерильную давящую повязку и придать возвышенное положение пострадавшей части тела.
При повреждении крупных вен на конечности накладывают жгут. В этом случае жгут накладывают ниже раны и затягивают менее туго, чем при артериальном кровотечении.
Кровотечение из внутренних органов возникает вследствие сильных ушибов. Его признаки: резкая бледность лица, слабость, частый пульс, одышка, головокружение, сильная жажда и обморочное состояние. На живот или к месту травмы следует положить пузырь со льдом; холод суживает сосуды, способствует остановке кровотечения, без разрешения врача пораженному нельзя давать пить. Эвакуация таких пострадавших производится с особой осторожностью и в первую очередь.
ГЛАВА 14. ПРЕДОСТОРОЖНОСТЬ ПРИ НАХОЖДЕНИИ НА ПРОИЗВОДСТВЕ, РАБОТЕ И НА ОТДЫХЕ.
При работе в опасных условиях, на прогулках, отдыхе и в повседневной жизни необходимо придерживаться правил ,которые помогут избегать несчастные случаи, в каждом цеху на любом заводе есть свои правила безопасности, соблюдая которые, можно предотвратить происшествие.
Техника безопасности — свод правил и положений, направленный на обеспечение условий безопасного труда и/или проведения каких-либо других работ.
Цель:
· Обеспечение безопасности
· Сведение получения производственных и/или прочих травм к минимуму
· Охрана здоровья
· Система организационных и технических мероприятий, направленных на уменьшение или исключение влияния опасных и вредных факторов на человека во время трудовой деятельности.
Обеспечение безопасных условий труда определяется следующими фактами:
Поскольку самыми важными являются жизнь и здоровье человека по сравнению с ценой производимого продукта и стоимостью оказываемых услуг.
· Необходимость в сведении внештатных ситуаций к минимуму.
· Необходимость в сведении травм рабочих к минимуму для повышения эффективности работы
· Необходимость в сведении времени отсутствия квалифицированных специалистов ввиду профессиональных травм и/или заболеваний на рабочем месте к минимуму.
Инструктаж техники безопасности производится, как правило, во время приобретения профессионально и/или специального образования. Так же правила техники безопасности публикуются в соответствующих той или иной специальности учебных пособиях. Не соблюдение техники безопасности приводит к возникновению производственного травматизма.
ЗАКЛЮЧЕНИЕ
Каждый человек должен знать основные способы оказания первой медицинской помощи в чрезвычайных ситуациях. При этом степень цивилизованности человека напрямую зависит от его осведомленности в этой сфере. Количество раненных, в результате чрезвычайных происшествий намного больше, чем погибших в первые минуты, и большая часть летальных исходов приходится на тяжело раненных, которым первая доврачебная помощь не была своевременно оказана. В работе были рассмотрены основные способы оказания первой медицинской помощи, связанные с чрезвычайными ситуациями разного характера и различными травмами и повреждениями человеческого организма. Таким образов рассмотренные вопросы показывают, что проблема актуальна и основными факторами являются снижение несчастных случаев, и травм, путем усовершенствования методов защиты, приемов и способов оказания первой доврачебной медицинской помощи.
Важно знать, что травмы, вызывающие повреждения черепа, головного мозга, органов грудной и брюшной полости, особенно сопровождающиеся обильной потерей крови, могут нарушить жизненно важные функции организма, к которым в первую очередь относится кровообращение и дыхание. Остановка кровообращения и дыхания более 5 минут в обычных условиях ведет к необратимым изменениям клеток коры головного мозга.
Вот почему так важно незамедлительно оказать первую медицинскую помощь. Подводя итог ко всей работе, делаем вывод: при несчастном случае следует немедленно оказать доврачебную помощь для спасения жизни и предотвращения нежелательных последствий происшествия, каждый человек должен знать эти элементарные правила, ведь ситуация может произойти где угодно и с кем угодно. А также нельзя забывать о технике безопасности, выполняя ее правила, снижается уровень опасности.
СПИСОК ИСПОЛЬЗОВАННОЙ ЛИТЕРАТУРЫ.
1. Первая медицинская помощь. Полный справочник. – Москва, 2004.
2. Ужегов Г.И. Первая медицинская помощь. – Смоленск, 2001.
3. Ильина Н. Самопомощь. Справочник скорой доврачебной помощи. – М. - СПб., 2000.
4. Ежов В. Первая помощь. Пока не приехала скорая. – СПб: ИД «Весь», 2003.
5. Первая медицинская помощь: справочник М., 2001
|
|
Методическое пособие по курсу «Безопасность жизнедеятельности» «Оказание медицинской помощи при неотложных ситуациях»
Методическое пособие обсуждено и рекомендовано к печати на НМС факультета РРТ Протокол № от г.
Составители:
Ст.пр. Абдуллаева С.М. Ассистент Амурова Н.Ю.
Редакционно-издательский сектор:
Редактор: Арипов Х.К.
Корректор: Абдуллаева С.Х. |